
Студопедия КАТЕГОРИИ: АвтоАвтоматизацияАрхитектураАстрономияАудитБиологияБухгалтерияВоенное делоГенетикаГеографияГеологияГосударствоДомЖурналистика и СМИИзобретательствоИностранные языкиИнформатикаИскусствоИсторияКомпьютерыКулинарияКультураЛексикологияЛитератураЛогикаМаркетингМатематикаМашиностроениеМедицинаМенеджментМеталлы и СваркаМеханикаМузыкаНаселениеОбразованиеОхрана безопасности жизниОхрана ТрудаПедагогикаПолитикаПравоПриборостроениеПрограммированиеПроизводствоПромышленностьПсихологияРадиоРегилияСвязьСоциологияСпортСтандартизацияСтроительствоТехнологииТорговляТуризмФизикаФизиологияФилософияФинансыХимияХозяйствоЦеннообразованиеЧерчениеЭкологияЭконометрикаЭкономикаЭлектроникаЮриспунденкция |
СИТУАЦИОННАЯ ЗАДАЧА №129 – КОНТРОЛИРУЕМЫЕ КОМПЕТЕНЦИИ: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10
Больной П. 54 лет, слесарь, жалуется на боли в эпигастральной области постоянного характера, усиливающиеся после приѐма еды и иррадиирующие в подлопаточное пространство, беспокоит постоянное подташнивание, отрыжка воздухом, снижение аппетита, быстрое насыщение, вздутие живота, после отхождения газов боли уменьшаются на короткое время. В последние полгода периодически стул со склонностью к поносам. Анамнез заболевания: в течение 25 лет часто употребляет алкоголь, за это время перенѐс острый панкреатит, сопровождавшийся интенсивными болями, повторной рвотой. При обследовании в хирургическом отделении выявлено увеличение поджелудочной железы в размерах, жидкость в сальниковой сумке. Лечился консервативно в течение месяца, за время болезни похудел на 10 кг. Выписан с рекомендациями, которые больной не соблюдал. Также принимал алкоголь, но в небольших количествах. Боли возникали часто, а в дальнейшем стали постоянными. Стал снижаться аппетит, возникло периодическое подташнивание, отрыжка, быстрое насыщение, вследствие чего больной снизил объѐм потребляемой пищи. Постепенно стул стал со склонностью к кашицеобразному, плохо смывался со стенок унитаза. Исходную массу тела полностью не набрал. Периодически принимал Мезим, Микразим с частичным эффектом, при усилении боли использовал Но-шпу. Последнее ухудшение 2 недели назад после четырѐхдневного приѐма алкоголя (водка 200 грамм ежедневно). Диету не соблюдал. Боль значительно усилилась, появилась отчѐтливая тошнота, позывы на рвоту, вздутие живота. Госпитализирован в гастроэнтерологическое отделение.  Объективно: кожа чистая, тургор нормальный. Вес - 73 кг, ИМТ - 18,5. Периферические лимфоузлы не пальпируются. Лѐгкие и сердце без патологических изменений. Пульс - 90 ударов в минуту, АД - 110/70 мм рт. ст. Язык обложен белым налѐтом. Живот участвует в дыхании, немного подвздут, перитонеальные симптомы отр. При пальпации отмечает значительную болезненность в зоне Шоффара, точке Дежардена; в зоне Губергрица - Скульского, точках Губергрица, передней и задней точках Мейо – Робсона. При пальпации отделов кишечника болезненности, объѐмных образований не выявлено. Печень по краю рѐберной дуги, пузырные симптомы (Кера, Мерфи. Ортнера) отрицательны. Селезѐнка не пальпируется. При лабораторных и инструментальных исследованиях получены следующие данные. Общий анализ крови: гемоглобин - 157 г/л, СОЭ - 4 мм/час, эритроциты - 5,2×1012/л, лейкоциты - 11,2×109/л, эозинофилы - 2%, палочкоядерные нейтрофилы - 7%, сегментоядерные нейтрофилы - 56%, лимфоциты - 35%. Биохимический анализ крови: общий белок - 60 г/л, общий билирубин - 16,4 (прямой - 6,1; свободный - 10,3) ммоль/л, амилаза - 37 ед/л (5-32); глюкоза - 8,5 ммоль/л. мочевина - 4,7 ммоль/л Копрограмма: объѐм утренней порции – 400 грамм, консистенция в виде жидкой каши. Нейтральный жир +++, жирные кислоты, мыла жирных кислот ++, мышечные волокна с утраченной поперечной исчерченностью +++, бактерии – большое количество. Фекальная эластаза – 100 мкг/г испражнений. ФГДС: пищевод проходим, розетка кардии плотно смыкается. Слизистая пищевода без изменений. Слизистая желудка в теле розовая, ровная, в антральном отделе с очагами яркой гиперемии. Луковица ДПК обычной формы. Слизистая постбульбарного отдела ДПК несколько отѐчна. УЗИ брюшной полости: жидкости брюшной полости нет. Пневматизация кишечника повышена. Печень не увеличена, структура неоднородная, повышенной эхогенности. Желчный пузырь обычной формы, содержимое эхонегативное. ОЖП - 6 мм. Поджелудочная железа: головка - 35 мм (до 30), тело - 32 мм (до 17), хвост - 37 мм (до 20). Структура диффузно неоднородная, пониженной эхогенности. В структуре железы определяются кальцинаты, наиболее крупный из них в проекции головки поджелудочной железы. Вирсунгов проток определяется в области хвоста, размером 3 мм. Селезѐнка нормальных размеров.
ВОПРОСЫ: 1. Сформулируйте наиболее вероятный диагноз. 2. Обоснуйте поставленный Вами диагноз. 3. Составьте и обоснуйте план дополнительного обследования пациента. 4. Обозначьте цели патогенетической терапии. Препараты какой группы для патогенетической терапии вы бы рекомендовали пациенту в составе комбинированной терапии? Обоснуйте свой выбор. 5. Укажите меры профилактики обострения заболевания.
Ситуационная задача №130 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10 Больной А. 64 лет, работающий пенсионер (ведущий инженер шахты), жалуется на периодические боли в собственно эпигастрии больше справа через 1,5-2 часа после еды, иногда ночью, изжогу, кислую отрыжку. Боли носят локальный характер, не иррадиируют, уменьшаются после молочной пищи. Анамнез заболевания: в течение 2 лет периодически возникали боли и изжога, которые снимал приѐмом молока, иногда Маалокса и Алмагеля. Полгода тому назад обследовался, выявлен гастродуоденит, принимал Омез 20 мг 2 раза и Маалокс. В течение трѐх месяцев клинические проявления отсутствовали, в последнее время вновь появились и усилились боли, особенно ночные, изжога и отрыжка возникали ежедневно. Накануне госпитализации была двукратная рвота содержимым желудка, а затем жѐлчью. Больной курит, последние 3 года по 2 пачки сигарет в день. Работа связана с суточными дежурствами. Отец оперирован по поводу желудочного кровотечения (причину не знает). Объективно: кожа нормальной окраски, тургор сохранѐн. Периферические лимфоузлы не пальпируются. Лѐгкие без патологических изменений. Расширена левая граница сердца до левой среднеключичной линии. Уплотнены стенки лучевых артерий (пальпируются в виде плотных тяжей). Пульс 70 уд в минуту, высокий, АД - 130/70 мм рт. ст. Язык обложен белым налѐтом. Живот участвует в дыхании. При пальпации отмечает незначительную болезненность в правом подреберье и в собственно эпигастрии. При пальпации отделы кишечника не изменены. Печень по краю рѐберной дуги, пузырные симптомы (Кера, Мерфи. Ортнера) отрицательные. Селезѐнка не пальпируется. При лабораторных и инструментальных исследованиях получены следующие данные. Общий анализ крови: гемоглобин - 157 г/л, СОЭ 4 мм/час, эритроциты 5,2×1012/л, лейкоциты 7,6×109/л, эозинофилы 2%, палочкоядерные нейтрофилы 5%, сегментоядерные нейтрофилы 56%, лимфоциты 37%. Биохимический анализ крови: общий белок 82 г/л, общий билирубин 16,4 (прямой 3,1; свободный 13,3) ммоль/л, холестерин 3,9 ммоль/л, калий 4,4 ммоль/л, натрий 142 ммоль/л, сахар 4,5 ммоль/л. ФГДС: пищевод проходим, розетка кардии плотно смыкается, складки слизистой пищевода нормальные. В антральном отделе желудка определяются очаги отѐка и яркой гиперемии, а также единичные подслизистые кровоизлияния. Луковица ДПК деформирована, на задней стенке луковицы – послеязвенный рубец звѐздчатого характера, на передней стенке глубокий язвенный дефект (до мышечного слоя) размером 10×12 мм, над дефектом нависает значительно увеличенные гиперемированные складки слизистой, образующие воспалительный вал. На остальном протяжении слизистая ДПК с очагами гиперемии.
Вопросы: 1. Сформулируйте наиболее вероятный диагноз. 2. Обоснуйте поставленный Вами диагноз. 3. Составьте и обоснуйте план дополнительного обследования пациента. 4. Препарат какой группы для патогенетической терапии Вы бы рекомендовали пациенту в составе комбинированной терапии? Обоснуйте свой выбор. 5. Через 2 месяца поддерживающей терапии клинические явления болезни исчезли полностью, при ФЭГДС на месте язвы белый рубец, из очагов отѐка и гиперемии в желудке взят материал для цитологического исследования, выявлен Н. р. в большом количестве. Какова Ваша дальнейшая тактика? Обоснуйте ваш выбор. СИТУАЦИОННАЯ ЗАДАЧА №131 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10, ПК-15
Больной А. 44 лет, ведущий инженер шахты, жалуется на периодические боли в собственно эпигастрии, больше справа, которые возникают через 20-30 минут после еды, и значительно уменьшаются или исчезают через 1,5-2 часа. Отмечает изжогу, иногда горечь во рту, аппетит сохранѐн, стул нормальный 1 раз в сутки. Пациент отметил, что лучше переносит молочную пищу. Анамнез заболевания: в течение нескольких лет отмечал дискомфорт в собственно эпигастрии после кислой, копчѐной, солѐной пищи. Принимал ферменты, указанные явления исчезали. В последние месяцы испытывал перегрузки на работе (ночные смены), стрессы (предаварийные ситуации на шахте). Стал отмечать боли вначале тупые умеренные, которые снимались Алмагелем, молоком. В дальнейшем боли усилились, особенно после приѐма пищи, независимо от еѐ качества. Появилась изжога, которая часто сопровождалась горечью во рту. Снизил объѐм принимаемой пищи, однако боль прогрессировала, госпитализирован в отделение. Курил по ½ пачки в день, последние 5 лет не курит. Объективно: кожа нормальной окраски, тургор сохранен. Периферические лимфоузлы не пальпируются. Лѐгкие без патологических изменений. Границы сердца в норме. ЧСС - 70 ударов в минуту, АД - 130/70 мм рт. ст. Язык обложен белым налѐтом. Живот участвует в дыхании. При пальпации отмечает незначительную болезненность в эпигастрии. При пальпации отделов кишечника болезненности, объѐмных образований не выявлено. Печень по краю рѐберной дуги, пузырные симптомы (Кера, Мерфи. Ортнера) отрицательные. Селезѐнка не пальпируется. При лабораторных и инструментальных исследованиях получены следующие данные. Общий анализ крови: гемоглобин - 148 г/л, СОЭ - 4 мм/час, эритроциты - 5,2×1012/л, лейкоциты - 7,6×109/л, эозинофилы - 2%, палочкоядерные нейтрофилыь 5%, сегментоядерные нейтрофилы - 56%, лимфоциты - 37%. Биохимический анализ крови: общий белок - 82 г/л, общий билирубин - 16,4 (прямой - 3,1; свободный - 13,3) ммоль/л, холестерин - 3,9 ммоль/л, калий - 4,4 ммоль/л, натрий - 142 ммоль/л, глюкоза - 4,5 ммоль/л. ФГДС: пищевод проходим, розетка кардии плотно смыкается. Слизистая в пищеводе без изменений. В средней трети желудка по малой кривизне имеется язвенный дефект стенки (слизистая и подслизистая) до 1,2 см, дно дефекта выполнено фибрином, края дефекта приподняты, отѐчные. На остальном протяжении в желудке имеются очаг неяркой гиперемии. ДПК без изменений. Взята биопсия 4 кус. При взятии биопсии из краев язвы отмечается умеренная нейтрофильная инфильтрация и отѐк.
ВОПРОСЫ: 1. Сформулируйте наиболее вероятный диагноз. 2. Обоснуйте поставленный Вами диагноз. 3. Составьте и обоснуйте план дополнительного обследования пациента. 4. Препарат какой группы для патогенетической терапии вы бы рекомендовали пациенту в составе комбинированной терапии? Обоснуйте свой выбор. 5. Какие рекомендации необходимо дать пациенту для профилактики обострения заболевания? ..
СИТУАЦИОННАЯ ЗАДАЧА №132 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10
Больной 45 лет, водитель автобуса, обратился к врачу-терапевту участковому с жалобами на периодически возникающие давящие боли за грудиной при обычной ходьбе на 200-300 м, подъѐме на 1 этаж по лестнице, купируются в покое через 5-10 мин, сопровождаются слабостью, головокружением. Считает себя больным около 3 лет. В течение предшествующей недели при незначительной физической нагрузке стали возникать приступы сердцебиения с кратковременными синкопальными состояниями. Из анамнеза жизни: отец больного умер внезапно в возрасте 40 лет. Объективно: общее состояние относительно удовлетворительное. Кожные покровы и видимые слизистые бледные, чистые, нормальной влажности. Отѐков нет. Периферические лимфоузлы не увеличены. Грудная клетка равномерно участвует в дыхании. Перкуторно над лѐгкими ясный лѐгочный звук. Дыхание везикулярное, хрипов нет. Пульс ритмичный, 170 в минуту, АД - 120/80 мм рт. ст. Верхушечный толчок усилен, резистентный, определяется в V межреберье на 1 см кнаружи от левой среднеключичной линии. Границы относительной сердечной тупости: правая на 1,0 см кнаружи от правого края грудины, верхняя - нижний край III ребра, левая - по среднеключичной линии. Аускультативно: ритм правильный, I тон на верхушке ослаблен, ЧСС - 120 в минуту, систолический шум во II межреберье справа. Соотношение II тонов на основании сердца не изменено. Живот мягкий, безболезненный. Печень по краю рѐберной дуги. Симптом поколачивания отрицательный с обеих сторон, почки не пальпируются. В анализах: гемоглобин - 136 г/л, эритроциты - 4,9×1012/л, лейкоциты - 5,7×109/л, эозинофилы - 4%, палочкоядерные нейтрофилы - 3%, сегментоядерные нейтрофилы - 52%, лимфоциты - 35%, моноциты - 6%, СОЭ - 6 мм/ч. Билирубин общий - 8,8 мкмоль/, креатинин - 0,096 ммоль/л, глюкоза - 4,3 ммоль/л, общий холестерин – 5,9 ммоль/л, калий – 3,9 ммоль/л. ЭхоКГ: ПЖ - 20 мм (норма - до 23 мм), КДР ЛЖ – 33 мм (норма - до 55 мм), КСР ЛЖ – 26 мм (норма - до 35 мм), ЛП - 41 мм (норма - до 40 мм), МЖП – 21 мм (норма - до 11 мм), ЗСЛЖ – 10 мм (норма - до 11 мм); ФВ - 70% (N - 60-70%); Ао - 35 мм. Переднесистолическое движение передней створки митрального клапана и соприкосновение ее в диастолу с МЖП, среднесистолическое прикрытие створок клапана аорты, трансаортальный градиент - 8,0 (норма - 5,0). Трикуспидальный клапан, клапан лѐгочной артерии - без изменений
ВОПРОСЫ: 1. Выделите синдромы, назовите основные механизмы их возникновения. 2. Составьте дифференциально-диагностический ряд. 3. Сформулируйте диагноз. 4. Составьте план дополнительных обследований. 5. Назначьте лечение.
СИТУАЦИОННАЯ ЗАДАЧА №133 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10 Больной Н. 50 лет, инженер, обратился к врачу-терапевту участковому с жалобами на приступы сжимающих болей за грудиной, иррадиирущих в левую руку, возникающих при обычной ходьбе через 200-300 м и подъѐме на 2-й этаж, купируются они после приема Нитроглицерина через 1-2 мин и в покое через 3-5 мин., сопровождаются общей слабостью. Анамнез заболевания: считает себя больным в течение 2 лет, когда впервые стал отмечать появление этого характера болей за грудиной вначале при быстрой ходьбе или при психоэмоциональных ситуациях. Врачом было назначено лечение, однако лекарства принимал нерегулярно. Со временем боли стали появляться при обычной физической нагрузке до 2-4 раза в неделю. Настоящее ухудшение отмечает в течение последних 2 недель: вышеописанные боли в грудной клетке стали появляться ежедневно до 2-3 раза в день и более длительные, купируются приѐмом Нитроглицерина через 3-5 мин. Из анамнеза жизни: внезапная смерть отца в возрасте 60 лет. Курит по 1 пачке в день, физически мало активен, злоупотребляет спиртными напитками. Объективно: состояние удовлетворительное. Вес - 95 кг, рост - 170 см. Объѐм талии - 110 см. Кожные покровы и видимые слизистые обычного цвета, чистые, нормальной влажности. Отѐков нет. Грудная клетка правильной формы, соответствует гиперстеническому типу конституции. Перкуторно над лѐгкими ясный лѐгочный звук. Дыхание везикулярное, хрипов нет. Пульс одинаков на обеих лучевых артериях, ритмичный, 80 в минуту, удовлетворительных качеств. АД - 150/95 мм рт. ст. Верхушечный толчок расположен в V межреберье по среднеключичной линии. Шумы в сердце не выслушиваются. Живот правильной формы, участвует в дыхании, мягкий, безболезненный. Край печени не пальпируется. Симптом поколачивания отрицательный с обеих сторон, почки не пальпируются. При лабораторных и инструментальных исследованиях выявлены следующие данные. Общий анализ крови: гемоглобин - 140 г/л, эритроциты – 4,8×1012/л, цветовой показатель – 0,9, лейкоциты – 5,7×109 /л, эозинофилы – 4%, палочкоядерные нейтрофилы – 3%, сегментоядерные нейтрофилы – 52%, лимфоциты – 35%, моноциты – 6%; СОЭ – 6 мм/ч. Общий анализ мочи: обычный цвет, прозрачная, рН кислая, удельный вес – 1018; белок, сахар не обнаружены, лейкоциты – 1-2 в поле зрения, эпителий - 2-4 в поле зрения, эритроциты, цилиндры, соли не выявлены. Креатинин – 0,088 ммоль/л (0,014-0,44), АСТ – 10 Ед/л (5-37), АЛТ – 12 Ед/л (4-42), общий холестерин – 6,2 ммоль/л (4,0), калий – 3,7 ммоль/л (3,4-5,3). СЗ_Лечебное дело (ч.3) – 2017 290 ЭКГ ЭхоКГ: КДРЛЖ - 5,5 см (норма - 5,5 см), КСРЛЖ - 3,5 см (норма - 3,5 см), ФВ – 68% (норма - 60-80%), ПЖ - 2,0 см (норма - 2,2 см), ЛП – 3,9 см (норма - 4 см), МЖП – 1,2 см (норма - 0,8-1,1 см), ЗСЛЖ – 1,2 см (норма - 0,8-1,1 см).
ВОПРОСЫ: 1. Выделите ведущие синдромы (объясните патофизиологические механизмы их возникновения). 2. Дайте заключение по ЭКГ и ЭхоКГ. 3. Составьте дифференциально-диагностический ряд. 4. Сформулируйте и обоснуйте диагноз. 5. Назовите факторы риска ИБС у пациента.
СИТУАЦИОННАЯ ЗАДАЧА №134 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10
Больной М. 72 лет, пенсионер, обратился к врачу-терапевту участковому с жалобами на головные боли, головокружение, шум в ушах, повышение АД до 210/120 мм рт. ст. Анамнез заболевания: высокие цифры АД появились 2 года назад, принимал Метопролол, Гипотиазид, однако добиться существенного снижения АД не удавалось. В течение полугода отмечает усталость при ходьбе, боли в ногах, которые заставляют останавливаться (при прохождении менее 200 метров). Госпитализирован для уточнения причины и подбора лекарственной терапии. Объективно: состояние удовлетворительное. Отѐков нет. Над всей поверхностью легких перкуторно - лѐгочный звук, при аускультации - дыхание везикулярное, хрипов нет. Область сердца визуально не изменена. Границы сердца: правая - 1 см кнаружи от правого края грудины, верхняя - II ребро, левая - 1,5 см кнаружи от левой СКЛ в V межреберье. Верхушечный толчок в V межреберье, кнаружи от СКЛ, разлитой. Тоны сердца приглушены, ритмичные. Акцент II тона над аортой, систолический шум на аорте без проведения на сосуды шеи. Пульс - 76 ударов в минуту, ритмичный. Сосудистая стенка вне пульсовой волны плотная. АД - 195/115 мм рт. ст. Живот мягкий, безболезненный. Печень по краю рѐберной дуги. Над брюшной аортой выслушивается систолический шум. Симптом поколачивания отрицательный. Снижена пульсация на артериях тыла обеих стоп. При лабораторных и инструментальных исследованиях получены следующие данные. Общий анализ крови: гемоглобин - 145 г/л, эритроциты - 4,5×1012/л, лейкоциты - 7,9×109 /л, СОЭ - 12 мм/час, цветовой показатель - 1,0. Общий анализ мочи: удельный вес - 1020, белок - 0033 г/л, лейкоциты – ед. в поле зрения, единичные гиалиновые цилиндры. Биохимический анализ крови: сахар - 5,2 ммоль/л (3,5-6,1), холестерин - 7,2 ммоль/л (4,0), мочевина - 9,0 ммоль/л (2,4-8,3), креатинин - 0,13 мкмоль/л (0,014-0,44), калий - 5,4 ммоль/л (3,4-5,3), натрий - 135 ммоль/л (130-156). Изотопная ренография: умеренное снижение секреторной и экскреторной функции правой почки. Осмотр глазного дна: ангиопатия сосудов сетчатки. ЭХО-КГ: ПЖ - 2,1 см (норма - 2,3), МЖП - 1,25 см (норма - 1,0 см), ЗСЛЖ - 1,25 см (норма - 1,0 см), КДРЛЖ - 5,8 см (норма - 5,5), КСРЛЖ - 3,7 см (норма - 3,5). Фракция выброса - 54% (норма - 60-80%). Кальциноз митрального, аортального клапанов. ВОПРОСЫ: 1. Выделите ведущие синдромы (объясните патофизиологические механизмы их возникновения). 2. Составьте дифференциально-диагностический ряд. 3. Сформулируйте и обоснуйте диагноз. 4. Составьте план обследования для уточнения диагноза. 5. Составьте план лечения
СИТУАЦИОННАЯ ЗАДАЧА №135 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10 Больная К. 32 лет, библиотекарь. Вызов врача на дом. Жалобы на одышку в покое, сердцебиение, повышение температуры, выраженную слабость и потливость. Месяц назад лечилась у врача-терапевта участкового по поводу ОРВИ, в течение 5 дней принимала Амоксициллин, однако продолжала сохраняться слабость, одышка в покое, ознобы по вечерам, температура тела с субфебрильных возросла до фебрильных цифр (от 37,7°С до 39,5°С). Похудела за это время на 5 кг. История жизни: с детства наблюдается участковым врачом по поводу перенесѐнной в прошлом ревматической болезни. К врачам обращалась редко, чувствовала себя вполне удовлетворительно. Беременность и роды одни. Во время второй половины беременности госпитализировалась по поводу сохранения беременности в связи с заболеванием сердца. Объективно: состояние тяжелое. Кожные покровы бледные, на ощупь горячие, влажные. На коже голеней отмечаются мелкоточечные геморрагические высыпания, умеренная отѐчность на голенях. Температура тела - 39,1°С. В лѐгких дыхание везикулярное, в аксиллярных и подлопаточных областях незвучные мелкопузырчатые хрипы. ЧД - 28 в минуту. Пульсация сонных артерий. Пульс - 110 в минуту, ритмичный, высокий, скорый. АД - 160/40 мм рт. ст. Левая граница относительной сердечной тупости смещена на 2 см наружи от среднеключичной линии, правая и верхняя в пределах нормы. Ритм сердца правильный, I тон на верхушке ослаблен, II тон над аортой ослаблен. Выслушивается протодиастолический шум с эпицентром в т. Боткина. Печень выступает из-под рѐберной дуги на 4 см, край закруглѐн, уплотнѐн, чувствителен при пальпации. Пальпируется край селезѐнки. Почки не пальпируются. При лабораторных и инструментальных исследованиях выявлены следующие данные. Общий анализ крови: гемоглобин - 105 г/л; эритроциты - 3,14×1012/л; цветовой показатель - 096; СОЭ – 60 мм/ч; лейкоциты -15,1×109 /л; эозинофилы - 2%; палочкоядерные нейтрофилы - 10%; сегментоядерные нейтрофилы - 55%; лимфоциты - 28%; моноциты - 5%. Общий анализ мочи: обычного цвета; удельный вес – 1028; белок - 0,042 г/л; сахар – отсутствует; лейкоциты - 2-5 в поле зрения; эритроциты – 25-30 в поле зрения. Биохимический анализ крови: креатинин - 0,10 ммоль/л; общий белок -70 г/л; ά1 - 7%; ά2 - 11%; β - 7%; γ - 23%; СРБ - 12 мг/л. ЭКГ: смещение электрической оси влево, глубокий з. S в V3, высокий з. R в aVL, з. R V5> з. R V4, слабо (-) з. Т в V1-V6.
ВОПРОСЫ: 1. Выделите ведущие синдромы. 2. Интерпретируйте данные лабораторно-инструментальных методов обследования. 3. Сформулируйте предварительный диагноз. 4. Какие дообследования необходимо провести? 5.Сформулируйте основные принципы лечения. СИТУАЦИОННАЯ ЗАДАЧА №136 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10 Пациентка В. 52 лет, обратилась в поликлинику с жалобами на боли в поясничной области справа с иррадиацией в паховую область, которые возникли после физической нагрузки (накануне работала в саду), учащенное мочеиспускание, потемнение мочи, повышение температуры тела до субфебрильных цифр. Больна в течение 2-х дней, по поводу болей в поясничной области вызывала бригаду скорой медицинской помощи. После оказанной помощи интенсивность болевого синдрома уменьшилась, рекомендовано обратиться в поликлинику. Болевой синдром в поясничной области неоднократно рецидивировал, по поводу чего лечилась антибактериальными препаратами с хорошим эффектом. Объективно: общее состояние удовлетворительное, температура тела - 37,4°С, кожные покровы влажные, обычного цвета. Грудная клетка нормостенической формы. ЧД - 20 в минуту. Перкуторный тон лѐгочный. Дыхание везикулярное, хрипов нет. Пульс на лучевых артериях симметричный, удовлетворительных свойств, 84 удара в минуту. АД – 160/100 мм рт. ст. Во всех точках выслушивается два тона, громкие, акцент II тона на аорте. Ритм правильный, ЧСС – 84 в минуту. Язык влажный, у корня обложен светло-серымналѐтом. Живот мягкий, отмечается болезненность в правом фланке живота, в месте проекции правой почки. Печень не пальпируется. Симптом поколачивания поясничной области положительный справа. Отѐков нет. Мочеиспускание учащено, безболезненное. При лабораторных и инструментальных исследованиях получены следующие данные. Общий анализ крови: эритроциты – 4,45×1012/л; гемоглобин – 134 г/л; лейкоциты – 5,79×109/л; эозинофилы - 2%, палочкоядерные нейтрофилы – 6%, сегментоядерные нейтрофилы – 49%, лимфоциты – 38%, моноциты – 5%, СОЭ – 26 мм/ч. Общий анализ мочи: удельный вес - 1012; сахар – отр, белок – 0,066 г/л, эритроциты – 100 в поле зрения; лейкоциты – 20 в поле зрения; соли мочевой кислоты. Биохимический анализ крови: мочевина – 7,9 ммоль/л, креатинин – 105 мкмоль/л, мочевая кислота - 524 ммоль/л, холестерин – 5,6 ммоль/л, общий белок – 72 г/л.
ВОПРОСЫ: 1. Выделите синдромы, ведущий синдром, объясните механизм их возникновения. 2. Составьте план дифференциальной диагностики. 3. Сформулируйте предварительный диагноз. 4. Составьте план дополнительных обследований. 5. Составьте план лечения. СИТУАЦИОННАЯ ЗАДАЧА №137 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10
Больная П. 40 лет, медсестра, обратилась к врачу-терапевту участковому с жалобами на периодически учащѐнное болезненное мочеиспускание, ноющие боли в поясничной области без иррадиации, головную боль, слабость. Считает себя больной в течение 8 лет. Боли в поясничной области связывает с физическим перенапряжением. В течение последних 3 дней ощущает периодическое «познабливание». Объективно: состояние удовлетворительное. Незначительная пастозность и бледность лица, температура тела - 37,3°С. При перкуссии над всеми лѐгочными полями ясный лѐгочный звук, аускультативно – дыхание везикулярное, хрипов нет. ЧД - 16 в минуту. Границы относительной сердечной тупости в пределах нормы. Тоны сердца громкие, ритмичные. АД - 155/95 мм рт. ст., ЧСС - 84 в минуту. Язык сухой. Живот мягкий, безболезненный во всех отделах. Печень, селезѐнка не пальпируются. Отмечается незначительная болезненность при поколачивании поясничной области, больше справа. При лабораторных и инструментальных исследованиях получены следующие данные. Общий анализ крови: эритроциты - 3,9×1012/л, гемоглобин - 107 г/л, цветовой показатель – 0,8, лейкоциты – 10,2×109/л, эозинофилы – 2%, палочкоядерные нейтрофилы – 8%, сегментоядерные нейтрофилы – 48%, лимфоциты – 38%, моноциты - 4%, СОЭ - 25 мм/ч. Общий анализ мочи: относительная плотность - 1010, белок - 0,04%, лейкоциты - 12-16 в поле зрения, эритроциты - 0-1 в поле зрения, бактериурия. Моча по Нечипоренко: эритроциты - 1,2×106/л, лейкоциты – 8,0×106/л. ЭКГ: ритм синусовый, ЧСС - 86 в мин. ЭОС - расположена полувертикально. Признаки гипертрофии левого желудочка. Рентгенография органов грудной клетки: лѐгочные поля без очаговых и инфильтративных изменений, расширение границ сердца влево.
ВОПРОСЫ: 1. Выделите синдромы, определите ведущий (ведущие). 2. Составьте план дифференциальной диагностики. 3. Сформулируйте предварительный диагноз и обоснуйте его. 4. Составьте план дополнительного обследования для уточнения диагноза. 5. Составьте программу лечения.
Ситуационная задача №138 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10 Мужчина 37 лет, шахтѐр, жалуется на изжогу, тошноту, периодически рвоту, отсутствие аппетита, кожный зуд, слабость, головокружение, похудание, ночное мочеиспускание до 4-5 раз. Вышеперечисленные симптомы беспокоят около 2 месяцев. Считает себя больным более 6 лет, когда после перенесенной ангины в анализе мочи выявлены изменения (белок, эритроциты). Амбулаторно диагностирован хронический пиелонефрит. На момент постановки диагноза пациента беспокоили периодические отѐки век по утрам, повышение АД до 150/90 мм рт. ст., после чего не обследовался и не лечился. Заболевания ЖКТ отрицает. Биопсия почки не проводилась. Наследственность не отягощена. При осмотре: состояние средней степени тяжести. Рост – 176 см. Вес - 64 кг. Кожные покровы бледные, сухие, со следами расчѐсов. Пастозность голеней. ЧД - 18 в минуту. В лѐгких дыхание везикулярное, хрипов нет. АД - 160/100 мм рт. ст. Границы относительной сердечной тупости: правая - на 1,5 см от правого края грудины, верхняя - нижний край 3 ребра, левая – 1,5 см кнаружи от среднеключичной линии. Тоны сердца приглушены, ритмичные, ЧСС - 106 в минуту, акцент II тона над аортой; в области верхушки сердца и во II межреберье справа - мягкий систолический шум. Живот симметричный, мягкий, безболезненный во всех отделах. Край печени не пальпируется. Селезѐнка не увеличена. Почки не пальпируются. Симптом поколачивания отрицательныйобеих сторон. В анализах. Общий анализ крови: эритроциты - 2,1×1012/л, гемоглобин - 85 г/л, цветовой показатель – 0,8, гематокрит - 20%, лейкоциты – 7,2×109/л, эозинофилы - 1%, палочкоядерные нейтрофилы – 5%, сегментоядерные нейтрофилы – 60%, лимфоциты – 24%, моноциты - 10%, СОЭ - 15 мм/ч. Биохимическое исследование крови: глюкоза - 4,2 ммоль/л, мочевина - 28,2 ммоль/л, креатинин - 0,59 ммоль/л, общий белок - 64 г/л, К+ - 6,2 ммоль/л, Nа+ - 138 ммоль/л, Р - 1,9 ммоль/л, Са - 2,0 ммоль/л, холестерин - 4,2 ммоль/л. Общий анализ мочи: удельный вес - 1008, белок - 0,4 г/л, лейкоциты и эритроциты - единичные в поле зрения. В суточной моче: диурез - 2400 мл/сут., белок – 1,3 г/л. Проба Зимницкого: дневной диурез - 1060 мл, ночной - 1400 мл, колебания относительной плотности мочи - от 1006 до 1008. УЗИ почек: правая почка 80×36 мм, паренхима - 10 мм, левая почка - 84×44 мм, паренхима - 9 мм. Паренхима обеих почек диффузно-неоднородная. Лоханки, чашечки не изменены. Конкременты, объѐмные образования не выявлены. Мочевой пузырь без особенностей.
ВОПРОСЫ: 1. Предположите наиболее вероятный диагноз. 2. Обоснуйте поставленный Вами диагноз. 3. Составьте и обоснуйте план дополнительного обследования пациента. 4. Составьте план лечения данного пациента. Обоснуйте свой выбор. 5. Определите прогноз заболевания . Ситуационная задача №139 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10
.Женщина 48 лет, продавец, жалуется на выраженную слабость, недомогание, боли пястно-фаланговых, проксимальных межфаланговых суставах обеих кистей, ограничение объѐма движений, утреннюю скованность в указанных суставах до 10 часов, похудание. Больна 11 лет. Постепенно появились боль, припухлость, ограничение подвижности, утренняя скованность в течение 30 мин. во II-III пястно-фаланговых суставах, преимущественно в ночное и утреннее время, периодически – общая слабость, одышка при физической нагрузке. В последующем в процесс вовлеклись проксимальные межфаланговые суставы обеих кистей, лучезапястные суставы, снизилась масса тела, эпизодически отмечалось повышение температуры тела до 38,1°С. За медицинской помощью не обращалась, периодически принимала Нимесулид с хорошим эффектом. В течение последнего месяца появились боли в локтевых, голеностопных суставах и мелких суставах стоп, появилась припухлость этих суставов и увеличилась длительность утренней скованности, что существенно затрудняет самообслуживание. При осмотре: пониженного питания. Кожа бледная, тургор снижен. На разгибательной поверхности локтевых суставов - округлые плотные образования d=1-2 см, безболезненные при пальпации. С обеих сторон пальпируются увеличенные подчелюстные, подмышечные лимфоузлы, умеренно плотные, безболезненные. Атрофия мышц тыльных поверхностей кистей. Определяется припухлость и болезненность при пальпации II-IV пястно-фаланговых и II-III проксимальных межфаланговых суставов, переразгибание во II-III дистальных, сгибательная контрактура II-III проксимальных межфаланговых суставов с обеих сторон. Объѐм активных движений в указанных суставах снижен. Ульнарная девиация кистей. По внутренним органам – без патологии. Лабораторно. Общий анализ крови: гемоглобин - 70 г/л, эритроциты – 2,2×1012/л, лейкоциты - 8,8×109/л, эозинофилы - 3%, палочкоядерные нейтрофилы - 5%, сегментоядерные нейтрофилы - 38%, лимфоциты - 45%, моноциты - 9%, СОЭ - 58 мм/час, тромбоциты – 418,1×109/л.
ВОПРОСЫ: 1. Предположите наиболее вероятный диагноз. 2. Обоснуйте поставленный Вами диагноз. 3. Составьте и обоснуйте план дополнительного обследования пациента. 4. Составьте план лечения данного пациента. Обоснуйте свой выбор. 5. Определите прогноз заболевания и тактику дальнейшего ведения пациента. ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10
Женщина 65 лет, пенсионер, обратилась к врачу-терапевту участковому с жалобами на боли в коленных, тазобедренных, дистальных межфаланговых суставах кистей, в поясничном отделе позвоночника, возникающие при нагрузке и движениях, больше к вечеру, затихающие в покое; утреннюю скованность до 20 минут. Не может точно определить давность заболевания. Отмечает постепенное, в течение 5-7 лет, нарастание вышеописанных болей в перечисленных суставах и поясничном отделе позвоночника. Ранее не обследовалась, не лечилась. Последние 20 лет пациентка работает уборщицей в школе (продолжает работать и на пенсии), отмечает частые интенсивные физические нагрузки. При осмотре: рост - 160 см, вес - 80 кг. Кожные покровы телесного цвета, повышенной влажности. Отѐков нет. Коленные суставы деформированы, кожные покровы над ними обычной окраски, местная температура не изменена, небольшое ограничение подвижности за счет болезненности, при активных движения в коленных суставах слышен хруст. Отмечается болезненность при пальпации и ограничение подвижности дистальных межфаланговых суставов; их внешний вид представлен ниже. Остальные суставы не изменены. Болезненна пальпация остистых и поперечных отростков поясничного отдела позвоночника, движения в этом отделе ограничены из-за болезненности. Дыхание везикулярное, хрипов нет. Пульс ритмичный, удовлетворительного наполнения и напряжения, 78 в минуту. АД - 135/80 мм рт. ст., границы относительной сердечной тупости в пределах нормы. Тоны сердца приглушены, ритмичные, шумов нет. Живот мягкий, безболезненный. Лабораторно. Общий анализ крови: гемоглобин - 130 г/л, лейкоциты - 6,7×109/л, эозинофилы - 3%, палочкоядерные нейтрофилы – 4%, сегментоядерные – 57%, лимфоциты – 30%, моноциты - 6%, СОЭ - 20 мм/ч. Рентгенография коленных суставов: сужение суставных щелей, субхондральный склероз, краевые остеофиты. Рентгенография кистей: многочисленные остеофиты дистальных межфаланговых суставов, умеренно выраженное сужение суставных щелей, остеосклероз.
ВОПРОСЫ: 1 Предположите наиболее вероятный диагноз. 2 Обоснуйте поставленный Вами диагноз. 3 Составьте и обоснуйте план дополнительного обследования пациента. 4 Составьте план лечения данного пациента. Обоснуйте свой выбор. 5 Определите прогноз и трудоспособность пациента. СИТУАЦИОННАЯ ЗАДАЧА №141 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10 Женщина 35 лет, бухгалтер, обратилась к врачу-терапевту участковому с жалобами на общее недомогание, слабость, похудание на 5 кг за 3 месяца, мигрирующие боли в межфаланговых суставах кистей и голеностопных суставах, красные пятна неправильной формы на лице, субфебрильную температуру тела. Считает себя больной около 6 месяцев. Начало заболевания постепенное. Появились боли в межфаланговых суставах, их припухлость и гиперемия, поочерѐдно на правой и левой кисти. Постепенно присоединились слабость, недомогание. За медицинской помощью не обращалась. 2 месяца назад (июль) - отдых в Таиланде. После возвращения отметила ухудшение самочувствия: усилилась слабость, присоединились боли в голеностопных суставах, стала худеть без видимой причины, повысилась температура тела до 37,5°С, без ознобов. Отметила наличие красных пятен на лице, долгое время считала их последствиями загара. Во время очередного планового медосмотра выявлены анемия и изменения в моче, в связи с чем обратилась к участковому терапевту. При осмотре: кожные покровы и видимые слизистые бледные, «сосудистая бабочка» в области переносицы и щек неправильной формы, волосы тусклые, ломкие, имеются участки облысения. Подкожно-жировая клетчатка практически отсутствует. Отеков нет. Пальпируются подчелюстные, подмышечные, паховые лимфоузлы 0,5-1 см в диаметре, мягкой консистенции, безболезненные при пальпации. Тонус и сила мышц в норме, одинаковые с обеих сторон. Части скелета пропорциональны, кости при пальпации и поколачивании безболезненны. Отмечается припухлость проксимальных и дистальных межфаланговых суставов кистей и голеностопных суставов, болезненность при движениях в них, местная гиперемия. Грудная клетка нормостеничная, симметричная, равномерно участвует в дыхании. Перкуторно над лѐгкими ясный лѐгочный звук. Дыхание везикулярное, хрипов нет. Пульс ритмичный, 78 в минуту, АД - 120/80 мм рт. ст. Верхушечный толчок визуально и пальпаторно не определяется. Границы относительной сердечной тупости: правая - на 0,5 см от правого края грудины, верхняя - нижний край III ребра, левая - на 1 см кнутри от среднеключичной линии. Аускультативно: тоны глухие, ритмичные, ЧСС - 78 в минуту. Отѐчность и гиперемия красной каймы губ. Живот симметричный, мягкий, безболезненный во всех отделах при поверхностной и глубокой пальпации. Печень не увеличена. Симптом поколачивания отрицательный с обеих сторон, почки не пальпируются, пальпация в их проекции безболезненна. Лабораторно. Общий анализ крови: гемоглобин - 100 г/л, эритроциты - 2,9×1012/л, цветовой показатель - 0,9; лейкоциты - 2,7×109/л, эозинофилы - 4%, палочкоядерные нейтрофилы - 3%, сегментоядерные - 52%, лимфоциты - 35%, моноциты - 6%; СОЭ - 30 мм/ч, тромбоциты - - 98×10%. Общий анализ мочи: светло-жѐлтая, прозрачная, рН кислая, удельный вес - 1,016; белок - 0,3 г/л, сахар - нет, лейкоциты - 1-2 в поле зрения, эпителий почечный - 2-4 в поле зрения, эритроциты - 3-4 в поле зрения, цилиндры гиалиновые - 5-8 в поле зрения, цилиндры восковидные - 2-3 в поле зрения, соли - нет. Биохимическое исследование крови: билирубин общий - 38,8 мкмоль/л, прямой - 8,2, непрямой - 30,6 мкмоль/л, креатинин - 0,09% ммоль/л, глюкоза - 4,3 ммоль/л, ACT - 10,0 ммоль/л, АЛТ - 19,0 ммоль/л, холестерин - 4,0 ммоль/л, калий - 3,9 ммоль/л, общий белок - 86 г/л, альбумины - 45%, α1 - 3,5%, α2 – 10,5%, β - 13,6%, γ - 27,4%, фибриноген - 6,2 г/л, СРБ - + + +, серомукоид - 0,32 г/л. Обнаружены антитела к ДНК, антинуклеарный фактор, 6 LE-клеток на 1000 лейкоцитов. ЭКГ: ритм синусовый, ЧСС - 64 удара в минуту. Электрическая ось отклонена влево. Диффузные дистрофические изменения миокарда левого желудочка. Рентгенография органов грудной клетки: без патологии. Рентгенография суставов кистей и голеностопных суставов: патологических изменений не выявлено.
ВОПРОСЫ: 1. Предположите наиболее вероятный диагноз. 2. Обоснуйте поставленный Вами диагноз. 3. Составьте и обоснуйте план дополнительного обследования пациента. 4. Составьте план лечения данного пациента. Обоснуйте свой выбор 5. Определите прогноз и трудоспособность пациента.
Ситуационная задача №142 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10 Больного 38 лет беспокоят жажда, снижение аппетита, кожный зуд, резко выраженная слабость, уменьшение количества мочи до 300 мл/сут, тошнота, однократная рвота при поступлении. В течение 10 лет повышение цифр артериального давления до 200/110 мм рт.ст. При объективном исследовании кожные покровы бледные с субиктеричным оттенком, сухие, следы расчѐсов. Отѐков нет. В лѐгких везикулярное дыхание. Тоны сердца ритмичные, акцент II тона над аортой. Частота сердечных сокращений - 90 в минуту. Артериальное давление - 220/120 мм рт. ст. Живот мягкий, безболезненный. Печень и селезѐнка не пальпируются. Анализ крови: гемоглобин - 72 г/л, лейкоциты - 6,2×109 /л. Лейкоцитарная формула не изменена. СОЭ - 22 мм/ч. Общий анализ мочи: относительная плотность - 1,006, белок – 0,66 г/л, эритроциты - 3-5 в поле зрения, лейкоциты - 3-4 в поле зрения. Креатинин сыворотки крови - 1160 мкмоль/л. Калий крови - 7,0 ммоль/л. Размеры почек при УЗИ: правая – 8,0×3,5 см, левая – 8,2×3,8 см, корковый слой почек подчеркнут и истончѐн. ВОПРОСЫ: 1. Предположите наиболее вероятный диагноз. 2. Какие методы исследования необходимы в данном случае? 3. Какое лечение следует назначить данному больному? 4. С какими заболеваниями следует провести дифференциальный диагноз? 5. Какие симптомы являются обязательными для данного заболевания? СИТУАЦИОННАЯ ЗАДАЧА №143 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10
Больная Т. 45 лет, изменения в лѐгких выявлены после проведения профилактического флюорографического исследования органов грудной клетки. В детстве состояла на учѐте в противотуберкулѐзном диспансере по поводу контакта с больной туберкулѐзом матерью. Стаж курения 25 лет. Жалоб не предъявляет. Состояние относительно удовлетворительное, пониженного питания. Кожные покровы и видимые слизистые бледные. При аускультации отмечается жѐсткое дыхание, хрипов нет. По остальным органам и системам без изменений. На обзорной флюорограмме органов дыхания в 1-2 сегментах правого лѐгкого на фоне усиленного лѐгочного рисунка определяются очаговые тени низкой интенсивности с нечѐткими контурами.
ВОПРОСЫ: 1. Наиболее вероятный диагноз. 2. Какие методы исследования необходимы в данном случае? 3. С какими заболеваниями следует провести дифференциальный диагноз. 4. Какие осложнения возможны у данного больного? 5. Укажите принципы лечения пациента в данной ситуации.
СИТУАЦИОННАЯ ЗАДАЧА №144 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10
Больная В. 38 лет обратилась за консультацией к врачу-терапевту участковому с жалобами на появление участков покраснения в области передней поверхности левого бедра, правого плеча, боль в левом тазобедренном суставе. Анамнез болезни: врачом выяснено, что заболела четыре месяца назад, когда обнаружила красное пятно на передней поверхности левого бедра, которое в течение 2–3 дней резко увеличивалось в размере. В области эритемы отмечался лѐгкий зуд, общее самочувствие не нарушалось. Проводилось обследование у врача-дерматолога, получала местное лечение (препараты назвать затрудняется), принимала антигистаминные средства, улучшения не отмечалось. Через три месяца подобное изменение на коже появилось на правом плече. Через четыре месяца появилась боль в левом тазобедренном суставе. Боль в суставе выраженная, трудно было ходить, по поводу чего больная проходила обследование и лечение в ревматологическом отделении, без улучшения. Направлена на консультацию к инфекционисту. Эпидемиологический анамнез: за 12 дней до появления эритемы на бедре была в лесу, на следующий день обнаружила присосавшегося клеща на передней поверхности левого бедра, которого удалила пинцетом. Объективно: состояние удовлетворительное. Кожные покровы обычной окраски, выявлен участок гиперемии кольцевидной формы 25 см в диаметре на передней поверхности левого бедра и 15 см на правом плече, с интенсивно красными и поднимающимися над непоражѐнной кожей краями, в центре эритема бледная. Местного повышения температуры, болезненности в области эритемы нет. Над левым тазобедренным суставом отѐка, гиперемии нет. В лѐгких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные, ЧСС – 70 уд/мин, АД – 120/80 мм рт. ст. Живот мягкий, при пальпации безболезненный во всех отделах. Печень и селезѐнка не увеличены. Поколачивание по поясничной области безболезненное с обеих сторон.
ВОПРОСЫ: 1. Предположите наиболее вероятный диагноз. 2. Обоснуйте поставленный Вами диагноз. 3. Составьте и обоснуйте план обследования пациента. 4. Препараты каких групп Вы бы рекомендовали пациенту в качестве этиотропной терапии. Определите курс лечения. Обоснуйте свой выбор. 5. Назовите методы профилактики данного заболевания.
СИТУАЦИОННАЯ ЗАДАЧА №145 – контролируемые компетенции: ПК-1, ПК5, ПК-6, ПК-8, ПК-9, ПК10, ПК-15 Больной М. 27 лет обратился к врачу-терапевту участковому на 2 день болезни с жалобами на сильную головную боль в лобной области, боли в глазных яблоках, мышцах и суставах, общую слабость, отсутствие аппетита, частый сухой кашель, заложенность носа и незначительные выделения из носа, чувство першения и царапанье за грудиной. Анамнез заболевания: заболел 15.01. в первой половине дня, когда почувствовал озноб, повысилась температура до 39,0°С, появилась головная боль в области лба, боль при движении глазными яблоками. Ночью не спал, озноб сменялся чувством жара. На следующий день появился сухой кашель, заложенность носа, чувство першения за грудиной, температура повысилась до 39,5°С, головная боль усилилась. Эпидемиологический анамнез: за 2 дня до заболевания навещал друзей в общежитии, среди которых были лица с подобными симптомами. Объективно: состояние средней степени тяжести, сознание ясное. Лицо одутловатое, несколько гиперемировано. На теле сыпи нет. Носовое дыхание затруднено. В зеве разлитая яркая гиперемия задней стенки глотки и еѐ зернистость, отмечаются единичные кровоизлияния на слизистой мягкого нѐба. В лѐгких – жѐсткое дыхание, единичные сухие хрипы. Пульс – 102 уд/мин, ритмичный, АД – 115/80 мм рт.ст. Тоны сердца приглушены. Живот мягкий, безболезненный. Печень и селезѐнка не увеличены.
ВОПРОСЫ: 1. Предположите наиболее вероятный диагноз. 2. Обоснуйте поставленный Вами диагноз. 3. Составьте план лабораторного обследования больного для верификации диагноза. 4. Какие противовирусные препараты Вы бы рекомендовали пациенту. Назовите механизм их действия на вирусы гриппа. Обоснуйте свой выбор. 5. Кто подлежит обязательной вакцинации против гриппа. Назовите современные вакцины для профилактики гриппа. ОТВЕТ К СИТУАЦИОННОЙ ЗАДАЧЕ №1: 1. Язвенная болезнь 12-перстной кишки , обострение, Нр+. Ожирение 1 ст. 2.Наличие «дефекта наполнения», деформация луковицы 12-перстной кишки, синдром желудочной гиперсекреции, Нр+. МТ 32,0 кг/м2 3.- ОАК, ОАМ; - кал на скрытую кровь; - рентгенография с контрастированием пищевода для оценки функции кардиального отдела желудка; - рН-метрия для оценки уровня желудочной секреции; 4.Эрадикационная терапия (амоксициллин+кларитромици+омепразол) в течение 10 дней; блокаторы периферических допаминовых рецепторов (ганатон) дляулучшения функции дистального отдела пищевода. Диета, редуцированная по каллоражу (1600-1700 ккал в сутки). 5.Должен быть взят на Д учет в 3б группу, наблюдение 2 раза в год. Рекомендации по режиму питания ( 4-6 раз в день), санаторно-курортное лечение (Горячий Ключ, Ессентуки), при обострении ( наличие «ниши», болевой синдром и Нр+) проведение эрадикационной терапии
|
||
|
Последнее изменение этой страницы: 2018-04-12; просмотров: 580. stydopedya.ru не претендует на авторское право материалов, которые вылажены, но предоставляет бесплатный доступ к ним. В случае нарушения авторского права или персональных данных напишите сюда... |
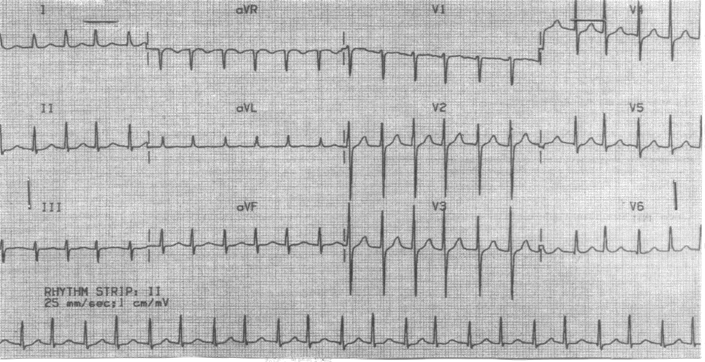 Записана ЭКГ
Записана ЭКГ Биохимическое исследование крови: РФ - 104 МЕ/л (N - до 16 МЕ/л), фибриноген - 6,6 г/л, общий белок – 58 г/л, альбумины – 32%, глобулины: α1 – 6%, α2 – 16%, β – 19%, γ – 27%, СРБ – 18,6 мг/л (N - 1-6 мг/л). АЦЦП – 74 Ед/мл (N - до 10 Ед/мл). Рентгенограмма кистей: снимок
Биохимическое исследование крови: РФ - 104 МЕ/л (N - до 16 МЕ/л), фибриноген - 6,6 г/л, общий белок – 58 г/л, альбумины – 32%, глобулины: α1 – 6%, α2 – 16%, β – 19%, γ – 27%, СРБ – 18,6 мг/л (N - 1-6 мг/л). АЦЦП – 74 Ед/мл (N - до 10 Ед/мл). Рентгенограмма кистей: снимок