
Студопедия КАТЕГОРИИ: АвтоАвтоматизацияАрхитектураАстрономияАудитБиологияБухгалтерияВоенное делоГенетикаГеографияГеологияГосударствоДомЖурналистика и СМИИзобретательствоИностранные языкиИнформатикаИскусствоИсторияКомпьютерыКулинарияКультураЛексикологияЛитератураЛогикаМаркетингМатематикаМашиностроениеМедицинаМенеджментМеталлы и СваркаМеханикаМузыкаНаселениеОбразованиеОхрана безопасности жизниОхрана ТрудаПедагогикаПолитикаПравоПриборостроениеПрограммированиеПроизводствоПромышленностьПсихологияРадиоРегилияСвязьСоциологияСпортСтандартизацияСтроительствоТехнологииТорговляТуризмФизикаФизиологияФилософияФинансыХимияХозяйствоЦеннообразованиеЧерчениеЭкологияЭконометрикаЭкономикаЭлектроникаЮриспунденкция |
Критерии компенсации. ОсложненияОСЛОЖНЕНИЯ САХАРНОГО ДИАБЕТА Диабетические ангиопатии — основная причина инвалидизации больных СД 1 — развиваются при хронической гипергликемии и имеют общие морфологические признаки: аневризматические изменения капилляров, утолщение стенки артериол, капилляров и венул за счёт накопления в базальной мембране глико-протеидов и нейтральных мукополисахаридов, пролиферация эндотелия и его десквамация в просвет сосудов, приводящие к их облитерации. Диабетическая ретинопатия - причина слепоты при отсутствии качественного длительного гликемического контроля. Выделяют три стадии её развития. I стадия. Непролиферативная ретинопатия: в сетчатке микроаневризмы, крово- излияния, отёк, экссудативные очаги. II стадия. Препролиферативная ретинопатия — венозные аномалии, большое количество твердых и «ватных» экссудатов, множество крупных ретинальных геморрагии. III стадия. Пролиферативная ретинопатия - образование новых сосудов, разрывы которых могут приводить к кровоизлиянию и отслойке сетчатки.
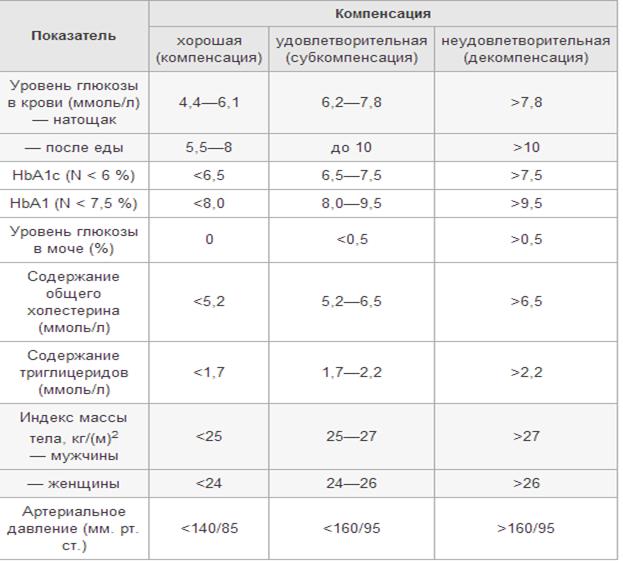
Самый эффективный метод лечения диабетической ретинопатии — лазерная коагуляция. Диабетическая нефропатия — первично хронический процесс, проявляющийся вначале гипертрофией и гиперфильтрацией нефронов, затем микроальбуминурией на фоне нормальной фильтрации и, наконец, прогрессирующим гломе-рулосклерозом с постепенным развитием ХПН.  Клинически выраженной стадии нефропатии всегда предшествуют годы транзи-торной или постоянной микроальбуминурии — скорость экскреции альбумина от 20 до 200 мкг/мин или от 30 до 300 мг/сут. Для определения скорости экскреции альбумина целесообразно использовать сбор ночной порции мочи, когда исключаются влияния физических нагрузок, ортостаза, колебаний АД. Необходимо помнить, что ряд факторов приводит к ложноположительному результату (гломе-рулонефрит, инфекции мочевыводящих путей, интенсивные физические нагрузки, менструальные кровотечения). Скрининг скорости экскреции альбумина нужно осуществлять ежегодно. Если микроальбуминурия остаётся постоянной или прогрессирует (несмотря на улучшение контроля уровня глюкозы и отсутствие АГ), необходимо назначать ингибиторы АПФ. Диабетическая нейропатия у детей и подростков бывает в форме дистальной симметричной сенсорно-моторной полинейропатии. Для неё характерно симметричное поражение чувствительных и двигательных нервных волокон дистал ьного отдела нижних конечностей. Основные проявления нейропатии у детей: болевой синдром, парестезия, снижение сухожильных рефлексов. Реже отмечают нарушение тактильной, температурной, болевой и вибрационной чувствительности. Ограничение подвижности суставов и тугоподвижность кистей и пальцев часто наблюдают у детей с СД 1-го типа; их связывают с развитием ангиопатии при плохом метаболическом контроле. Липоидный некробиоз — округлые участки поражения кожи розового цвета с неизвестной этиологией. У детей встречается редко. Основной способ профилактики и одновременно лечения хронических осложнений СД — достижение и поддержание компенсации метаболических нарушений при постоянном гликемическом контроле. Принципы лечения ЛЕЧЕНИЕ Основная задача состоит в достижении и поддержании стойкой компенсации заболевания, и это возможно только при использовании комплекса мероприятий: ♦ диета; ♦ инсулинотерапия: ■* обучение больного и самоконтроль; ■ф- дозированные физические нагрузки; о профилактика и лечение поздних осложнений. Диета должна быть физиологической и сбалансированной по белкам, жирам и углеводам, чтобы обеспечить нормальные темпы роста и развития. Особенности диеты — исключение легкоусвояемых углеводов (сахар, мёд, пшеничная мука, белые крупы). Необходимые условия: ♦ использование продуктов, содержащих достаточное количество пищевых волокон (ржаная мука, пшено, овсяная крупа, гречка, овощи, фрукты), так как пищевые волокна способствуют снижению всасывания глюкозы и липопро-теидов общей и низкой плотности в кишечнике; ♦ фиксированное по времени и количеству распределение углеводов в течение суток в зависимости от получаемого инсулина; <у эквивалентная замена продуктов по углеводам в соответствии с индивидуальными потребностями (одну хлебную единицу составляют 10 г углеводов, содержащихся в продукте); ■> уменьшение доли жиров животного происхождения за счёт увеличения полиненасыщенных жиров растительного происхождения. Оптимальное содержание питательных веществ в дневном рационе: 55% углеводов, 30% жиров, 15% белков. Режим распределения суточной калорийности включает три основных приёма пищи и три дополнительных (так называемые «перекусы»). Основной принцип в стремлении поддержать нормальный уровень глюкозы — согласование количества и времени приёма углеаодсодержащих продуктов (хлебных единиц) с дозой вводимого инсулина короткого действия. Суточная потребность в хлебных единицах определяется полом, возрастом, степенью физической активности и пищевыми привычками семьи и колеблется от 9-10 у детей до 3-х лет до 19-21 хлебных единиц у мальчиков 18 лет. Количество инсулина на каждую хлебную единицу определяют, исходя из индивидуальной чувствительности к инсулину, отличий в переваривании различных компонентов пищи. Единственная возможность определить данную потребность — ежедневное изучение постпрандиальной гликемии в зависимости от съеденного количества углеводов. Инсулинотерапия. Для пациентов с СД 1-го типа не существует альтернативы инсулин отер а пи и. Наиболее широко используемые в настоящее время инсули-ны — человеческие рекомбинантные. Широкое распространение в педиатрической практике получили аналоги инсулина. В детском возрасте потребность в инсулине нередко выше, чем у взрослых, что обусловлено большей остротой аутоиммунных процессов, активным ростом ребёнка и высоким уровнем контринсулярных гормонов в период полового созревания. Доза инсулина изменяется в зависимости от возраста и длительности заболевания, В 30-50% случаев в первые месяцы наблюдают частичную ремиссию заболевания. Однако даже при хорошей компенсации углеводного обмена в первый год заболевания (так называемый «медовый период» СД) целесообразно назначение небольших доз инсулина с целью сохранения остаточной инсулиновой секреции на более длительный срок. Ремиссия может продолжаться от 3 мес до 1-2 лет Через 5 лет от начала диабета у большинства больных р-клетки полностью прекращают функционировать. Схемы инсулинотерапии предусматривают использование в течение суток препаратов продлённого действия (базальный инсулин) в сочетании с препаратами короткого действия (инсулин, имитирующий посталиментарную секрецию). Соотношение пролонгированного и короткого инсулина подбирают индивидуально в соответствии с показателями уровня глюкозы в плазме крови в течение суток. Основные режимы инсулинотерапии. • 2 инъекции инсулина в день: перед завтраком 2Д суточной дозы и перед ужином '/, суточной дозы — сочетание инсулина короткого действия и инсулина средней продолжительности действия. Причём, */, дозы каждой инъекции инсулина должен составлять инсулин короткого действия, а 2Д — инсулин средней продолжительности действия. • 3 инъекции инсулина в течение дня — комбинация инсулина короткого действия и инсулина средней продолжительности действия перед завтраком (40-50% суточной дозы), инъекция инсулина короткого действия перед ужином (10-15% суточной дозы) и инъекция инсулина средней продолжительности действия перед сном (40 % суточной дозы). • Базис-болюсная инсулинотерапия — 1-2 инъекции инсулина средней продолжительности действия либо аналоги инсулина продолжительного действия перед завтраком и перед сном (30-40% суточной дозы) и инъекции инсулина короткого действия перед основными приёмами пищи в соответствии с показателями сахара крови и планируемой едой. • Введение инсулина с помощью системы непрерывного подкожного введения («инсулиновой помпы»). В «помпе* используются инсулиновые аналоги ультракороткого действия. В соответствии с заданной программой вводится базальный инсулин с определённой скоростью через подключенный подкожно катетер. «Пищевой» инсулин вводится непосредственно перед приёмом пищи путём изменения скорости его введения. Доза подбирается индивидуально. Катетер меняется в среднем 1 раз в три дня. Осложнение инсулинотерагши — гипогликемия — снижение уровня глюкозы в крови ниже 3 ммоль/л, развивающаяся при введении избыточной дозы инсулина, либо при сниженном поступлении глюкозы в организм, а также при повышенном расходе глюкозы во время физических нагрузок. Гипогликемия возникает внезапно или в течение нескольких минут. Первые симптомы гипогликемии обусловлены активацией симпатоадреналовой системы в ответ на снижение уровня глюкозы в крови - тремор конечностей, тахикардия, появление холодного пота, слабость, чувство голода, боли в животе. Затем из-за уменьшения содержания глюкозы в спинномозговой жидкости появляются немотивированный плач, агрессивность, возбуждение, сменяющееся сонливостью, афазия, локальные или общие тонико-клонические судороги, потеря сознания. Если ребёнок в сознании, необходимо напоить его сладким чаем или дать любой продукт, содержащий углеводы. При тяжёлой гипогликемии с потерей сознания показана внутримышечная инъекция глюкагона (Глюкаген ГипоКит, 1 мг). Если масса пациента менее 25 кг, доза вводимого глюкагена составляет 0,5 мг. При массе пациента более 25 кг доза глюкагена составляет 1 мг. В случае сохраняющейся гипогликемии внутривенно вводят раствор глюкозы. Самоконтроль. Проведение самоконтроля означает не только определение содержания сахара в крови с помощью индивидуального глюкометра, но и коррекцию дозы инсулина в зависимости от уровня гликемии, изменения в питании, физических нагрузках. Обучение принципам самоконтроля больных и их родителей проводят в школах «Диабет» по специально разработанным обучающим программам. Контроль компенсации заболевания осуществляют с помощью определения гликозилированного гемоглобина — фракции гемоглобина, уровень которой отражает суммарное содержание глюкозы в крови в течение последних 6 нед. Критерий хорошей компенсации СД 1 — цифры гликозилированного гемоглобина 7-8%. Целевое значение для детей и подростков — 7,6%. Определение кетоновых тел в моче очень важно и обязательно при сопутствующих заболеваниях или наличии постоянной гипергликемии.
|
||
|
Последнее изменение этой страницы: 2018-04-12; просмотров: 543. stydopedya.ru не претендует на авторское право материалов, которые вылажены, но предоставляет бесплатный доступ к ним. В случае нарушения авторского права или персональных данных напишите сюда... |
 Начальные стадии ретинопатии могут не прогрессировать в течение многих лет (до 20 лет). Факторы, приводящие к пролиферативной ретинопатии, — длительность заболевания при плохом метаболическом контроле, повышенное АД и генетическая предрасположенность. В связи с этим осмотр глазного дна должен проводиться офтальмологом с помощью офтальмоскопии, стереофотографии глазного дна или флуоресцентной ангиографии ежегодно.
Начальные стадии ретинопатии могут не прогрессировать в течение многих лет (до 20 лет). Факторы, приводящие к пролиферативной ретинопатии, — длительность заболевания при плохом метаболическом контроле, повышенное АД и генетическая предрасположенность. В связи с этим осмотр глазного дна должен проводиться офтальмологом с помощью офтальмоскопии, стереофотографии глазного дна или флуоресцентной ангиографии ежегодно.