Студопедия КАТЕГОРИИ: АвтоАвтоматизацияАрхитектураАстрономияАудитБиологияБухгалтерияВоенное делоГенетикаГеографияГеологияГосударствоДомЖурналистика и СМИИзобретательствоИностранные языкиИнформатикаИскусствоИсторияКомпьютерыКулинарияКультураЛексикологияЛитератураЛогикаМаркетингМатематикаМашиностроениеМедицинаМенеджментМеталлы и СваркаМеханикаМузыкаНаселениеОбразованиеОхрана безопасности жизниОхрана ТрудаПедагогикаПолитикаПравоПриборостроениеПрограммированиеПроизводствоПромышленностьПсихологияРадиоРегилияСвязьСоциологияСпортСтандартизацияСтроительствоТехнологииТорговляТуризмФизикаФизиологияФилософияФинансыХимияХозяйствоЦеннообразованиеЧерчениеЭкологияЭконометрикаЭкономикаЭлектроникаЮриспунденкция |
Осложнения стернальной пункцииНеблагоприятными последствиями стернальной пункции могут быть сквозной прокол грудины и кровотечение из места прокола. Сквозной прокол наиболее вероятен при проведении процедуры ребенку вследствие большей эластичности грудины и непроизвольных движений ребенка. Следует соблюдать осторожность при проведении манипуляции у пациентов, длительно принимающих кортикостероиды (т.к. у них возможен остеопороз). Яндекс.Директ
Источник: http://womanadvice.ru/sternalnaya-punkciya#ixzz3biqY7xPX Показания.Уточнение диагноза (с целью определения характера выпота), удаление экссудата с последующим введением в плевральную полость лекарственных веществ. Техника.При проведении плевральной пункции больной сидит, опираясь на спинку стула, рука на стороне прокола отведена за голову. При свободном выпоте в плевральной полости пункцию производят в наиболее низкой точке полости или ниже уровня жидкости, установленного при объективном и/или рентгенологическом исследовании. Сначала проводят инфильтрационную анестезию мягких тканей. Затем оттягивают кожу по ребру книзу, после чего вкалывают иглу на 3—4 см по верхнему краю нижележащего ребра, избегая тем самым повреждения межрёберного сосудисто-нервного пучка. Прокол плевры делают обычно в центре перкуторного притупления, чаще в седьмом—восьмом межре-берьях по задней подмышечной или лопаточной линии. При этом необходимо помнить, что игла может пройти над выпотом в ткань лёгкого или проникнуть через рёберно-диаф-рагмальный синус в брюшную полость (рис. 10-2).Чтобы избежать подобного осложнения, необходимо после прокола грудной стенки направить иглу несколько кверху параллельно куполу диафрагмы. Убедившись, что игла находится в полости, присоединяют шприц и приступают к удалению содержимого с использованием резиновой трубки и шприца Жане. 
Показания.Оперативный доступ к полости плевры и органам грудной полости при торакопластике, поражении рёбер остеомиелитом или опухолью, дренирование эмпиемы плевры. Чрезнадкостничная резекция Показание. Поражение рёбер остеомиелитом. К особенностям операции относят невозможность отслоения надкостницы на всём протяжении поражённого участка ребра. Суть операции заключается в отделении ребра от межрёберных мышц и резекции поражённого участка вместе с надкостницей и Рубцовыми тканями по вышеизложенной технике.
Рис. 10-1. Новокаиновая блокада межрёберного нерва. (Из: Комаров Б.Д. Неотложная хирургическая помощь при травмах. — М., 1984.) При отсоединении шприца от трубки последнюю сдавливают зажимом, для того чтобы в полость плевры не проникал воздух. Осложнения.При быстром отсасывании жидкости из плевральной полости может возникнуть резкое смещение органов средостения в больную сторону, а также развиться плевро-пульмональный шок. РЕЗЕКЦИЯ РЕБРА Резекцию ребра можно производить двумя методами: под- и чрезнадкостнично. ПОДНАДКОСТНИЧНАЯ РЕЗЕКЦИЯ Поднадкостничная резекция ребра впервые была произведена в 1857 г. Розером, резецировавшим несколько рёбер больному с хронической эмпиемой плевры.
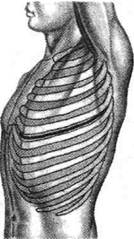
ТОРАКОТОМИИ Существует три вида торакотомии: передне-боковая, заднебоковая и боковая. Основные требования при выборе оперативного доступа — анатомическая доступность и техническая возможность осуществить через доступ все этапы операции. ПЕРЕДНЕБОКОВАЯ ТОРАКОТОМИЯ Техника. Больного укладывают на здоровый бок или на спину. Разрез кожи начинают на уровне хряща III ребра, несколько отступив от окологрудинной линии. Далее разрез проводят каудально до нижнего края IV ребра и, окаймляя сосок, продолжают по четвёртому межреберью до задней подмышечной линии (рис. 10-3).После этого в дорсальной части раны пересекают волокна передней зубчатой мышцы и частично рассекают волокна широчайшей мышцы спины. Затем разрезают скальпелем межрёберные мышцы, внутригрудную
Рис. 10-2. Возможные ошибки при плевральной пункции,а — игла находится в плевральной полости над уровнем жидкости, б — игла располагается в спайке между листками плевры рёберно-диафрагмального синуса, в — игла введена в паренхиму лёгкого над уровнем жидкости, г— игла введена в брюшную полость через нижний отдел рёберно-ди-афрагмального синуса. (Из: Кованое В.В. Оперативная хирургия и топографическая анатомия. — М., 1985.)
Рис. 10-3. Переднебоковой межрёберный доступ с пересечением рёберных хрящей.(Из: Петровский Б.В. Атлас грудной хирургии. — М., 1971.) фасцию и пристеночную плевру. При необходимости расширить доступ в плевральную полость или средостение прибегают к пересечению третьего или четвёртого рёберного хряща; в некоторых случаях резецируют ребро. Выбор межреберья для вскрытия плевральной полости зависит от характера предстоящего оперативного вмешательства. К недостаткам данного вида торакотомии относят наличие косметического дефекта и трудности во время мобилизации главного бронха. ЗАДНЕБОКОВАЯ ТОРАКОТОМИЯ Заднебоковая торакотомия создаёт удобства для подхода к задним отделам лёгкого и даёт возможность для разделения плевральных сращений, быстрого выделения главного бронха и обработки бронхов, а также позволяет легко удалить нижнюю долю лёгкого. Техника.Разрез мягких тканей начинают на уровне остистого отростка III—IV грудных позвонков и продолжают по околопозвоночной линии до уровня угла лопатки. Обогнув угол лопатки снизу, продолжают разрез по ходу VI ребра до передней подмышечной линии (рис. 10-4). Последовательно разрезают все ткани до рёбер: в вертикальной части — нижние волокна трапециевидной мышцы и под ней нижние волокна большой ромбовидной мышцы, в горизонтальной части — широчайшую мышцу спины и частично зубчатую мышцу. Плевральную полость вскрывают по межреберью или через ложе резецированного ребра. Для расширения оперативного доступа нередко при-
Рис. 10-4. Верхний заднебоковой доступ к лёгкому.(Из: Петровский Б.В. Атлас грудной хирургии. — М., 1971.) бегают к резекции шейки двух смежных рёбер с пересечением и перевязкой межрёберных валиков, в которых расположены кровеносные сосуды. Задний доступ травматичен, так как связан с рассечением толстого слоя мышц и пересечением рёбер. БОКОВАЯ ТОРАКОТОМИЯ
Техника. Положение больного на здоровом боку, что, однако, может неблагоприятно сказываться при затекании содержимого в здоровое лёгкое. При боковом доступе полость груди вскрывают по ходу V—VI рёбер от околопозвоночной до среднеключичной линии (рис. 10-5).
Боковой межрёберный доступ создаёт хорошие условия для манипуляций во всех отделах полости груди — от купола плевры до диафрагмы, от позвоночника до грудины. Недостатки бокового доступа связаны с необходимостью положения больного на здоровом боку, предрасполагающего к затеканию гнойного содержимого бронхов оперируемой стороны в бронхи здоровой стороны. ункцию брюшной полости осуществляют для получения асцитичной жидкости с целью диагностики/лечения. Методика выполнения лапароцентеза. 1. Больной сидит в кресле, опираясь на его спинку. Осложнения. — Кровотечение в брюшную полость вследствие повреждения сосудов брыжейки. Оснащение: 1. Перевязочный стерильный материал. Подготовка больного: 1. За 1-2 ч. до пункции сделать очистительную клизму. Пункцию следует осуществлять в перевязочной или в манипуляционной с соблюдением всех правил асептики. Лапароцентез. Обеспечьте все необходимое для проведения лапароцентеза и при необходимости ассистируйте врачу. 1. Врач обеззараживает руки так, как для операции. ЗАПОМНИТЕ! Подготовка к рентгенологическому и ультразвуковому исследованию органов брюшной полости
Содержание:
Описание:
Достоверность и информативность результатов рентгенологических, эндоскопических и ультразвуковых методов исследования органов пищеварительной системы в немалой степени зависят от качества подготовки больных к проведению этих исследований.Рентгенологическое исследование желудка и двенадцатиперстной кишки позволяет уточнить форму этих органов, их положение, состояние рельефа слизистой оболочки, тонус и перистальтику и играет важную роль в распознавании язвенных поражений желудка и двенадцатиперстной кишки, опухолей и других заболеваний.Раньше перед рентгенологическим исследованием желудка во всех случаях считалось необходимым проведение специальной подготовки: диета с исключением продуктов, способствующих метеоризму, очистительная клизма накануне вечером и утром в день исследования. Сейчас общепринятой является точка зрения, что больные с нормальной функцией кишечника не требуют никакой специальной подготовки к рентгенологическому исследованию желудка. Лишь при резко выраженном метеоризме и упорных запорах рекомендуется очистительная клизма за 1,5—2 ч до исследования. При наличии в желудке больного большого количества жидкости, слизи, остатков пищи (например, при органическом сужении выходного отдела желудка) следует промыть желудок за 2—3 ч до исследования. В качестве контрастного вещества при рентгенологическом исследовании желудка и двенадцатиперстной кишки используют взвесь сульфата бария, которую готовят из расчета 100 г порошка на 80 л воды.Для рентгенологического исследования желчного пузыря и желчевыводящих путей применяют чаще всего два основных метода: холецистографию (рентгенологическое исследование желчного пузыря с предварительным пероральным приемом рентгеноконтрастного препарата) и холеграфию (рентгенологическое исследование желчных протоков с внутривенным введением контрастного вещества). Перед проведением холецистографии и холеграфии пациент в течение трех дней должен соблюдать диету для предупреждения метеоризма(исключение сырой капусты, черного хлеба, молока и т.д.). Скопления газа в кишечника, давая при рентгенологическом изображении округлые очаги просветления, могут накладываться на тень желчного пузыря, затрудняя правильную трактовку получаемых данных. Специальных обязательных очистительных клизм, равно как и так называемых «жирных завтраков» накануне исследования (как это рекомендовалось раньше), в настоящее время не требуется. Очистительную клизму ставят лишь при выраженном метеоризме. Подготовка пациентов. Плановую гастроскопию проводят утром натощак. Перед исследованием пациентам нельзя курить, принимать лекарства, употреблять жидкость. Экстренную гастроскопию (например, при желудочном кровотечении) выполняют в любое время Следует иметь в виду, что после эзофагогастродуоденоскопии в течение 30-40 минут пациентам не разрешается принимать пищу и пить воду. Пациенты, которым назначено эндоскопическое исследование, должны выполнять следующиеправила: Проведение эзофагогастродуоденоскопии (ФГДС) противопоказано больным с выраженной сердечной и легочно-сердечной недостаточностью, аневризмой аорты, перенесшим менее полугода назад инфаркт миокарда, инсульт, при наличии психических заболеваний, выраженной деформации позвоночника, большого зоба, варикозно расширенных венах пищевода, значительных сухожилиях пищевода (после операций, ожогов и др.). При наличии у пациентов, направленных на эзофагогастродуоденоскопию, воспалительных заболеваний верхних дыхательных путей, ишемической болезни сердца (грудной жабы), гипертонической болезни, ожирении, больших дивертикулов пищевода врач-эндоскопист должен быть поставлен в известность о существующей патологии, чтобы предельно осторожно выполнить исследование и принять все меры для предотвращения ухудшения самочувствия пациентов в процессе и после процедуры. Перед проведением ректороманоскопии накануне вечером и утром в день исследования (не позднее чем за 1,5-2 ч) ставят очистительные клизмы. Диетические и иные ограничения не требуются. Одним из важных методов диагностики при заболеваниях органов пищеварения является эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). ЭРХПГ при ряде видов патологии рассматривается клиницистами как наиболее информативный метод выявления органических изменений панкреатических и желчных протоков. Особенно часто ЭРХПГ применяется для установления причин механической желтухи, болезненных состояний больных после операций на внепеченочных желчных протоках и поджелудочной железе, при таких заболеваниях, как первичный склерозирующий холангит, внутренние свищи поджелудочной железы и др. ЭРХПГ сочетает в себе эндоскопическое исследование - фиброгастродуоденоскопию и рентгенологическое исследование контрастированных протоков поджелудочной железы и желчевыводящих путей. Подготовка пациентов к ЭРХПГ сочетает в себе подготовку к фиброгастродуоденоскопии и к холецисто-, холангеографии (см. выше). Колоноскопию проводят после тщательной подготовки кишечника. Проведение колоноскопии противопоказано (весьма опасно) при наличии у больных тяжелой сердечной и легочно-сердечной недостаточности, перенесенного менее 6 месяцев тому назад инфаркта миокарда или инсульта, психических заболеваний, гемофилии. Об имеющихся у пациентов послеоперационных, послеродовых рубцовых сужениях прямой кишки, острых воспалительных и гнойных поражениях промежности, сердечно-сосудистой недостаточности, гипертонической болезни, ишемической болезни сердца (грудной жабы) следует заблаговременно предупредить врача-эндоскописта, чтобы он принял все необходимые меры для преКлизмой называется введение через прямую кишку различных жидкостей с диагностической или лечебной целью. Диагностическая клизма применяется, например, для распознавания кишечной непроходимости. Для рентгенологического исследования толстой кишки (ирригоскопии) используют так называемую контрастную клизму, содержащую взвесь рентгеноконтрастного препарата. С лечебной целью применяют очистительные, сифонные и лекарственные клизмы. Очистительные клизмы, предназначенные для разжижения и удаления содержимого нижних отделов толстой кишки, используют при упорных запорах, для удаления токсичных веществ при отравлениях, перед операциями и родами, рентгенологическими исследованиями пищеварительного тракта и эндоскопическими исследованиями толстой кишки, перед применением лекарственных клизм. Противопоказаниями для постановки очистительных клизм служат острые воспалительные и эрозивно-язвенные поражения слизистой оболочки толстой кишки, некоторые острые хирургические заболевания органов брюшной полости (острый аппендицит, острый перитонит), желудочно-кишечные кровотечения, распадающиеся опухоли толстой кишки, первые дни послеоперационного периода после операций на органах брюшной полости, тяжелая сердечно-сосудистая недостаточность. Очистительную клизму ставят с помощью стеклянной или резиновой кружки Эсмарха (специальный резервуар объемом 1—2 л с отверстием), к которой прикрепляют резиновую трубку длиной около 1,5 м с резиновым, эбонитовым или стеклянным наконечником. На конце трубки расположен кран, с помощью которого можно регулировать поступление воды из кружки. Для очистительной клизмы взрослому человеку требуется обычно 1—1,5 л теплой воды (25—35°С). Если необходимо стимулировать сокращения толстой кишки (при атонических запорах), то можно применять воду более низкой температуры (12—20°С). Напротив, если необходимо расслабить гладкую мускулатуру кишечника (при спастических запорах), то используют воду с температурой 37—42°С. Для усиления очистительного действия клизмы иногда добавляют 2—3 столовые ложки глицерина или растительного масла или растворяют в воде 1 столовую ложку стружки детского мыла. В кружку Эсмарха наливают воду и, открыв кран, заполняют резиновую трубку, вытесняя воздух. Затем кран вновь закрывают и кружку подвешивают выше уровня кровати (кушетки). Больной ложится на левый бок с согнутыми в коленях ногами, подтянув их к животу (в таком положении больного анальное отверстие находится более поверхностно, что облегчает введение наконечника). Под больного подкладывают клеенку, край которой опускают в таз. Первым и вторым пальцами левой руки раздвигают ягодицы больного, а правой рукой вращательными движениями осторожно вводят в прямую кишку на глубину 10—12 см предварительно смазанный вазелином наконечник. Вначале (первые 3—4 см) наконечник вводят по направлению к пупку больного, а затем поворачивают соответственно просвету прямой кишки и продолжают введение параллельно копчику. После этого открывают кран и вводят жидкость, поднимая кружку на высоту до 1 м. Если вода не поступает, необходимо несколько выдвинуть наконечник и увеличить напор воды, подняв кружку выше. Напротив, при возникновении болей по ходу толстой кишки напор воды уменьшают. После окончания введения жидкости больного просят воздержаться от дефекации в течение 5—10 мин. Затем за счет стимуляции перистальтики толстой кишки происходит опорожнение ее нижних отделов от каловых масс. Использованные наконечники моют теплой водой с мылом и кипятят. При упорных запорах, особенно спастического происхождения, применяют масляные клизмы. Для этого используют 100—200 г подогретого до температуры 37— 38°С любого растительного масла, которое вводят в прямую кишку с помощью резинового грушевидного баллончика или шприца Жане. Масляные клизмы, способствующие расслаблению стенки кишки и последующему усилению перистальтики, ставят обычно вечером (после нее больной должен спокойно полежать в течение получаса), при этом послабляющий эффект наступает через 10—12 ч, обычно утром. Для стимуляции опорожнения кишечника при атонических запорах используют также гипертонические (солевые) клизмы. 50—100 мл 10%-ного раствора хлорида натрия или 20—30% -ного раствора сульфата магния вводят в прямую кишку с помощью резинового баллончика или шприца Жане, после чего просят пациента воздержаться от дефекации в течение 20—30 мин. Поскольку гипертонические клизмы благодаря своему осмотическому действию способствуют выходу воды из тканей в просвет прямой кишки, то их применяют в борьбе с отеками, в частности с отеком мозговых оболочек. Сифонные клизмы применяют с лечебной целью при различных отравлениях, интоксикации продуктами обмена веществ (например при хронической почечной недостаточности), при динамической и механической кишечной непроходимости (в последнем случае в качестве предоперационной подготовки), а также при неэффективности очистительных клизм. Сифонные клизмы иногда используют и для диагностики кишечной непроходимости (отсутствие в промывных водах пузырьков газа и каловых масс служит одним из ее симптомов). Применение сифонных клизм при кишечной непроходимости противопоказано при подозрении на тромбоз или эмболию сосудов брыжейки. При постановке сифонной клизмы используют большую воронку емкостью 0,5—2 л, а также резиновую трубку длиной 1—1,5 м с диаметром не менее 1 см, соединенную с гибким резиновым наконечником или резиновой кишечной трубкой длиной 20—30 см. Вместо кишечной трубки и гибкого резинового наконечника можно воспользоваться толстым желудочным зондом. Больной принимает то же положение, что и при постановке очистительной клизмы (на левом боку или на спине с несколько согнутыми в коленях ногами). Гибкий конец резиновой кишечной трубки или толстого желудочного зонда, смазанный вазелином, вводят через прямую кишку на глубину 20—30 см. Действие сифонной клизмы, так же как и промывание желудка, основано на принципе сообщающихся сосудов. Подсоединив воронку к наружному концу трубки, её удерживают в несколько наклонном положении немного выше уровня таза пациента и заполняют жидкостью для промывания — чистой кипяченой водой, слабым раствором перманганата калия, 2%-ным раствором гидрокарбоната натрия. Воронку поднимают вверх примерно на 50 см выше уровня тела, после чего жидкость начинает поступать в кишечник. Как только жидкость в воронке дойдет до ее сужения, воронку опускают ниже уровня тела больного и она начинает заполняться поступающей обратно из кишечника жидкостью вместе с пузырьками газа и каловыми массами. Перевернув воронку и вылив содержимое, процедуру промывания вновь повторяют до тех пор, пока из кишечника в воронку не будут поступать чистые промывные воды. Обычно на одну сифонную клизму требуется 10—12 л жидкости. К лекарственным клизмам относятся лечебные клизмы с введением различных лекарственных веществ. Лекарственные клизмы чаще всего являются микроклизмами, и их объем составляет обычно 50—100 мл. Для лекарственных клизм используют резиновый грушевидный баллончик или шприц Жане с длинным резиновым наконечником (катетером), который вводят в прямую кишку на глубину 10—12 см. Перед применением лекарственных клизм, как правило, ставят очистительную клизму. Различают лекарственные клизмы общего (резорбтивного) и местного действия. Лекарственные клизмы местного действия применяют с расчетом на местный эффект вводимого лекарственного вещества. Так, при воспалительных заболеваниях слизистой оболочки прямой и сигмовидной кишки используют клизмы с настоем ромашки и колларголом, при воспалении предстательной железы применяют микроклизмы с антипирином и т. д. Лекарственные клизмы общего действия применяют при невозможности или нежелательности перорального или парентерального введения лекарственных веществ. При этом, как и при любом ректальном способе введения лекарственных средств вообще, различные лекарственные вещества всасываются в кровь, не попадая в печень и, следовательно, не разрушаясь в ней. С помощью лекарственных клизм вводят, например, некоторые снотворные средства (хлоралгидрат). При необходимости введения через прямую кишку большого количества лекарственных растворов применяюткапельные клизмы, Такая потребность может, например, возникнуть при обезвоживании организма (в частности при упорной рвоте), когда внутривенное введение жидкости затруднено из-за большой вязкости крови. При постановке капельной клизмы в резиновую трубку (ближе к кружке Эсмарха) вставляют капельницу и зажим. Через прямую кишку на глубину 20—30 см вводят трубку с резиновым наконечником. Поступление соответствующих растворов (например, изотонического раствора хлорида натрия) регулируется с помощью зажима и производится обычно со скоростью 60—100 капель в 1 мин. Крахмальные клизмы применяют как обволакивающее средство при колитах. В 100 мл прохладной воды разводят 5 г крахмала и, размешивая, понемногу добавляют 100 мл кипятка. Остужают раствор до 40°С и вводят в кишку. В крахмале вводят и лекарственные средства общего действия, например препараты наперстянки, хлоралгидрат, особенно в тех случаях, когда они раздражают слизистую оболочку прямой кишки. Для этого к лекарственному раствору (25 мл) добавляют 25 мл заваренного крахмала (1 г на 50 мл воды). Питательные клизмы используют как дополнительный метод введения питательных веществ. В клизме вводят 5—10%-ный раствор глюкозы, растворы аминокислот. Объем клизмы — не более 200 мл теплого раствора (37— 38°С) с добавлением 8—10 капель настойки опия для подавления кишечной перистальтики. В сутки можно поставить 3—4 клизмы. При необходимости ввести большие объемы питательных веществ используют капельное ректальное введение. дотвращения возможных ухудшений состояния пациента в процессе колоноскопии. Дуоденальное зондирование техника Дуоденальное зондирование, цель: получение дуоденального содержимого для лабораторного исследования. Дуоденальное зондирование, техника выполнения. 1. Объясняют пациенту необходимость процедуры и ее последовательность.
Дуоденальное зондирование, техника выполнения.
Фракционное дуоденальное зондирование. Цель. Получение дуоденального содержимого для лабораторного исследования; изучение динамики желчевыделения. Техника выполнения фракционного дуоденального зондирования. Техника проведения исследования аналогична технике выполнения дуоденального зондирования. Зондирование желудка [править | править вики-текст] Материал из Википедии — свободной энциклопедии
Зонд для аспирации желудочного и дуоденального содержимого (дуоденальный зонд Левина, длина зонда 121 см) Зонди́рование желу́дка — способ исследования желудочно-кишечного тракта, диагностическая процедура. Заключается в том, что содержимое желудка и/или двенадцатиперстной кишки отсасывается (синоним аспирируется) с помощью зонда и затем исследуется в лаборатории титрационным, или, значительно реже, электрометрическим (с помощью рН-метров) способом. Сегодня зондирование желудка с целью исследования его секреции в абсолютном большинстве случаев выполняется аспирационно-титрационным методом. Содержание [убрать]
Из истории зондовых методов исследования желудочного сока[править | править вики-текст] Полые желудочные трубки, предшественники дуоденальных зондов, начали использовать в XVII веке в терапевтических целях. Предположительно, Герман Бургаве (1668—1738) первым предложил применять желудочные трубки для введения антидота пациентам, которые после отравления ядом не могли проглотить его самостоятельно[1]. Выдающийся немецкий клиницист Адольф Куссмауль (1822—1902) в 1869 году первым применил полую резиновую трубку для аспирации желудочного содержимого в целях диагностики заболеваний желудка. Будущий известный гастроэнтеролог, профессор Вильгельм фон Лейбе (1842—1922), в то время ассистент Адольфа Куссмауля, развил идею Куссмауля в отношении использования резиновых зондов для аспирации (извлечения) желудочного и дуоденального содержимого с диагностическими целями и ввёл в клиническую практику процедуру интубации (введения зонда в желудок) (1871). Заслугой Лейбе является то, что он разработал и начал активно применять для исследования заболеваний желудка процедуру на основе предложенного им пробного завтрака. Наибольший вклад в развитие метода одномоментного зондирования желудка внесли немецкие гастроэнтерологи Карл Эвальд (1845—1915) и Исмар Боас(1858—1938). Макс Эйнхорн (1862—1953) в 1910 году изобрёл тонкий желудочный (дуоденальный) зонд, после чего среди американских исследователей (см., например,работы Макклендона) аспирационный зонд стал называться Einhorn duodenal tube. Одномоментное зондирование[править | править вики-текст] Одномоме́нтное зонди́рование — медицинская процедура, исторически первый вариант процедуры зондирования желудка, при котором содержимое желудка (или двенадцатиперстной кишки) аспирируется единократно, обычно толстым желудочным зондом, представляющим собой резиновую трубку длиной 80—100 см, диаметром 10—13 мм, с двумя отверстиями на закругленном конце. Наиболее известна методика одномоментного зондирования поБоасу-Эвальду. В настоящее время одномоментное зондирование имеет только исторический интерес и в практической медицине не применяется из-за малой информативности. Фракционное зондирование[править | править вики-текст] Фракцио́нное зонди́рование — процедура зондирования желудка, при которой аспирируется не одна, как при одномоментном зондировании, фракция, а несколько. Фракционное зондирование проводится обычно тонким зондом, представляющим собой тонкую трубку длиной 110—150 см, с диаметром внутреннего сечения 2—3 мм, с закругленным дистальным концом с двумя отверстиями на нем. Цель фракционного зондирования — получение желудочного содержимого на различных этапах секреторной деятельности желудка. На наружный конец зонда надевают шприц, через который периодически отсасывают содержимое желудка. Существуют различные схемы фракционного зондирования. В общем процедура фракционного зондирования предполагает следующие этапы: сразу после введения зонда отсасывают содержимое желудка (тощаковая секреция), затем каждые 15 минут в течение часа (базальная секреция), после чего вводят стимулятор, и исследование желудочной секреции продолжают еще в течение одного-двух часов (стимулированная секреция). Оценка кислотообразующей функции желудка[править | править вики-текст] Все порции желудочного содержимого доставляются в лабораторию сразу после зондирования. Метод фракционного зондирования желудочного сока позволяет последовательно изучить базальную и стимулированную секрецию с расчетом объема желудочного сока, полной, свободной и связаннойкислоты, дебита соляной кислоты и содержания пепсина. Полная кислотопродукция определяется интенсивностью выделения желудочного сока, с учётом процессов килотонейтрализации кислоты ионамигидрокарбонатов, секретируемых поверхностными клетками слизистой оболочки желудка, а также и забрасываемых в желудок из двенадцатиперстной кишки дуоденогастральными рефлюксами. Стимуляторы секреции[править | править вики-текст] Для повышения информативности исследования желудочной кислотности важен анализ реакции желудочно-кишечного тракта на различные стимуляторы. Различают энтеральные и парентеральные. В качестве энтеральных стимуляторов применяли некоторые фиксированный набор пищевых продуктов, называемых «пробными завтраками» (англ. test meals). Пробные завтраки[править | править вики-текст] Пробный завтрак выполняет роль естественного раздражителя. Он должен быть физиологичным, а получаемый с его помощью желудочный сок — чистым. На сегодня разработано более 100 различных пробных завтраков, однако практическое применение нашли только некоторые из них. Из истории гастроэнтерологии XIX века наиболее известны: пробный завтрак Боаса-Эвальда (1885), пробный завтрак Лейбе. В 1922 году С.С. Зимницкий предложил в качестве раздражителя мясной бульон: готовят две порции по 200 мл теплого бульона из бульонного кубика или одного килограмма тощего мяса, сваренного в 2 л воды. В течение первого часа после приёма первой порции бульона, каждые 15 минут производится откачивание желудочного сока по 10-15 мл. В конце часа удаляют остаток бульона и дают вторые 200 мл бульона. М.К. Петрова и С.М. Рысс в 1930 году предложили использовать 7 % капустный отвар: 20 г сухой капусты кипятят в 0,5 л воды до объема 300 мл, охлаждают до 32-33°С, процеживают и вводят в желудок пациента. После этого откачивают всё содержимое желудка, затем вводят 300 мл капустного сока. Через 10 минут удаляют часть, а через 25 минут от начала введения завтрака всё содержимое желудка, после этого каждые 15 минут аспирируют содержимое желудка полностью, до того, как дважды подряд откачивание не даёт результата. Недостатком метода являются невыясненный механизм действия капустного сока и технические трудности его приготовления.[2] Можно отметить также завтраки: Лепорского (200 мл капустного сока из 2 кг свежей капусты), Михайлова (200 мл теплого пива), Эрманна (300 мл 5% раствора этилового спирта), Лобасова и Гордеева (мясной бульон, бифштекс), Катча и Калька (0,2 г кофеина в 300 мл воды). В настоящее время пробные завтраки в качестве стимуляторов практически не применяют. Это связано с тем, что они не дают воспроизводимых результатов, как у здоровых, так и больных людей, стимулируют опорожнение желудка в двенадцатиперстную кишку, что снижает содержание секрета в желудке.[3] Парентеральные стимуляторы[править | править вики-текст] В качестве парентеральных (вводимых с помощью инъекций) стимуляторов наиболее распространены гистамин, пентагастрин и инсулин. Наибольшее распространение в качестве стимулятора получил гистамин — естественный стимулятор главных клеток слизистой оболочки желудка. Субмаксимальная проба по Ламблену (фр. Lambling A. P. N.) (1952). Вводится солянокислый или фосфорнокислый гистамин из расчёта 0,1 мг на 10 кг веса пациента и в течение двух часов каждые 15 минут полностью откачивается желудочный сок. Максимальная гистаминовая проба по Кау (1953). В течение 45 минут исследуют базальную секрецию, затем вводят антигистаминовый препарат и в течение получаса собирают желудочный сок. Затем парентерально вводится гистамин из расчёта 0,4 мг на 10 кг веса пациента (по данным Кау такая доза обеспечивает максимальную стимуляцию париетальных клеток слизистой желудка) и затем ещё 45 минут откачивают желудочный сок. Наиболее физиологичным и безопасным парентеральным стимулятором является пентагастрин — синтетический аналог гастрина. Применяется в виде 0,025 % раствора. Вводится подкожно из расчета 0,006 мг на 1 кг веса пациента. После введения пентагастрина секреция усиливается через 5 — 10 минут, достигает максимума через 15 — 30 минут и продолжается в течение часа и более. Исследование желудочного сока проводят обычно через каждые 15 минут в течение часа и более. Инсулин является мощным стимулятором главных и, в меньшей степени, париетальных клеток слизистой желудка. Он вводится внутривенно из расчёта 2 ед. на 10 кг веса пациента. Действует инсулин быстро и длительно (до 2 часов). Однако использование его в клинической практике затруднено из-за выраженного сахароснижающего эффекта. Данный способ стимуляции используют главным образом в хирургической практике для контроля полнотываготомии и в последнее время применяется редко из-за того, что одинаковые дозы инсулина могут вызвать гипогликемию различной степени и невозможности обосновать наиболее эффективную дозу инсулина. Противопоказания к использованию парентеральных стимуляторов[править | править вики-текст] Противопоказания к использованию гистамина и инсулина:
Противопоказания к использованию пентагастрина:
Оглавление Практические навыки педиатра Антропометрические измерения Степень полового созревания Схема оценки физического развития ребенка Физикальные методы исследования ребенка Ошупывание Выстукивание Выслушивание Генеалогический метод Экспресс-методы выявления наследственных биохимических дефектов Цитогенетические методы исследования Дерматоглифика Навыки по уходу за больным ребенком Промывание желудка, клизмы Навыки по уходу, вскармливанию и лечению новорожденных Вскармливание доношенного новорожденного Навыки по выхаживанию недоношенных детей Методика выведения новорожденного из асфиксии Гемолитическая болезнь новорожденных и техника заменного переливания крови Техника взятия материала для лабораторных исследований Техника введения лекарственных веществ и жидкостей Введение лекарственных средств через рот, прямую кишку Ингаляции Парентеральное введение лекарственных веществ и жидкостей Техника применения ванн Местные отвлекающие процедуры Методы теплолечения Светолечение и светопрофилактика Ультрафиолетовое облучение (УФО) Методы исследования нервной системы Методы исследования вегетативной нервной системы Инструментальные методы исследования нервной системы Функциональные методы исследования органов дыхания Исследование газов крови Функциональные исследования с использованием фармакологических проб Функциональные методы исследования сердечно-сосудистой системы Фонокардиография, реография Реоэнцефалография, контрастная эхокардиография, поликардиография, кардиоинтервалография Измерение артериального давления Клинические функциональные пробы сердечно-сосудистой системы Определение общей физической работоспособности Лекарственные пробы Методы исследования органов пищеварения Дуоденальное зондирование Исследование функций поджелудочной железы Исследование испражнений Методы исследования функции печени Исследование экскреторной и обезвреживающей функции печени Радиоизотопное исследование и УЗИ печени Рентгенологические методы исследования желчных путей Методы исследования почек и органов мочевыделения Определение белка в моче Исследования мочевого осадка Функциональное исследование почек Методы определения парциальной функции нефрона Специальные методы исследования почек Манипуляции - мочеполовая система Методы исследования системы крови Исследование лейкоцитов Исследование костного мозга Исследование лимфатических узлов Исследование системы гемостаза Переливание крови Методы исследования обмена веществ Методы исследования КОС Методы исследования обмена белков Исследование углеводного обмена Исследование липидного обмена Методы пункции и катетеризации вен Санация трахеобронхиального дерева СДПД Техника реанимации Методы определения иммунологической реактивности Определение специфической реактивности Методы исследования кожных покровов и слизистых оболочек Приложения Страница 14 из 76 ПРОМЫВАНИЕ ЖЕЛУДКА Желудок промывают детям при пищевых отравлениях, случайном проглатывании ядовитых или коррозивных веществ, энтеральных токсикоинфекциях. Маленького ребенка для этой процедуры чаще кладут на бок (без подушек) со слегка повернутым вниз лицом. Можно промывать желудок в положении ребенка сидя (рис. 19). Детей старшего возраста для промывания желудка усаживают на стул. После введения зонда в желудок к наружному концу резиновой трубки присоединяют воронку и наполняют ее приготовленной для промывания жидкостью. Затем воронку поднимают вверх. Когда жидкость опустится до нижней части конуса воронки, воронку опускают до уровня головы ребенка. Как только воронка заполнится содержимым желудка и промывной жидкостью, резиновую трубку пережимают пальцами ниже конуса воронки и все это сливают в таз. Воронку вновь заполняют чистой жидкостью для промывания и так повторяют до тех пор, пока из желудка не будут поступать чистые промывные воды. Промывание желудка Рис. 19. Промывание желудка Можно промывать желудок и с помощью 20 мл шприца. Жидкость для промывания вводится шприцем через зонд в желудок, а затем отсасывается. Собранные промывные воды сливают в чистую прокипяченную посуду и отправляют в лабораторию для бактериологического и химического анализов. Клизмы
Клизмы детям делают с целью очистки кишечника от содержимого (очистительные, послабляющие, промывательные, или сифонные), а также для введения в кишечник лекарственных веществ, обладающих местным или резорбтивным действием (лекарственные, капельные, питательные). Очистительные клизмы. Ставятся при запорах, пищевых отравлениях, перед введением через прямую кишку лекарственных веществ. Они противопоказаны при подозрении на аппендицит, кишечном кровотечении, выпадении слизистой прямой кишки и в первые дни после операции на органах брюшной полости. Техника постановки очистительной клизмы заключается в следующем: грудного ребенка чаще кладут на спину с приподнятыми вверх ногами. Хорошо вымытыми руками берут прокипяченный резиновый баллон и освобождают от попавшей внутрь его горячей воды (во избежание случайного ожога слизистой оболочки прямой кишки!). Затем в баллон набирают 100—150 мл кипяченой воды, имеющей температуру 28—30 °С. Наконечник баллона смазывают вазелином и осторожно без больших усилий вводят в задний проход. Вначале наконечник баллона направляют несколько вперед, затем, преодолев наружный и внутренний сфинктеры анального отверстия, немного назад, вводя наконечник на глубину 3—5 см. после чего медленно нажимают на баллон. Для очистительной клизмы новорожденному достаточно ввести 25—30 мл воды, грудному ребенку —60—150 мл. После введения жидкости одной рукой сжимают ягодицы ребенка, а другой осторожно извлекают наконечник. Чтобы не допустить вытекания воды до усиления перистальтики кишечника, важно придержать ягодицы сжатыми еще некоторое время. Затем у ребенка появляется позыв к акту дефекации. Для очистительных клизм детям старшего возраста используют кружку Эсмарха. Ребенка обычно укладывают на левый бок с подогнутыми к животу ногами. В кружку Эсмарха наливают кипяченую воду, которая имеет температуру 20—22 °С, затем, открыв кран, выпускают воздух из резиновой трубки и заполняют ее водой. Кружку подвешивают на штатив так, чтобы она находилась на 50—75 см выше уложенного на кровати больного. Под больного подкладывают клеенку, чтобы свободный конец ее спускался в таз. Резиновый наконечник смазывают вазелином и, разведя левой рукой ягодицы, вводят его в анальное отверстие. Наконечник вначале вводят несколько вперед по направлению к пупку, потом назад, параллельно копчику на глубину 5—10см. Детям 2—5 лет вводят 150— 200 мл воды, более старшего возраста —200—500 мл. |
|||||||||||
|
Последнее изменение этой страницы: 2018-04-12; просмотров: 682. stydopedya.ru не претендует на авторское право материалов, которые вылажены, но предоставляет бесплатный доступ к ним. В случае нарушения авторского права или персональных данных напишите сюда... |